作者:中国优生科学协会生殖道疾病诊治分会
通讯作者:郭瑞霞,郑州大学第一附属医院妇产科,河南 郑州450000,电子信箱:fccguorx@zzu.edu.cn;薛凤霞,天津医科大学总医院妇产科,天津 300052,电子信箱:xuefengxia@tmu.edu.cn
执笔专家:陈志华(郑州大学第一附属医院);吴杰(郑州大学第一附属医院);田文艳(天津医科大学总医院);栗河莉(郑州大学第一附属医院超声科);张师前(山东大学齐鲁医院);林蓓(中国医科大学附属盛京医院)
参与共识编写专家(按姓名首字母汉语拼音顺序):陈志华(郑州大学第一附属医院);程文俊(南京医科大学第一附属医院 江苏省人民医院);崔满华(吉林大学第二医院);崔竹梅(青岛大学附属医院);冯云(云南省第一人民医院);冯力民(首都医科大学附属北京天坛医院);郭瑞霞(郑州大学第一附属医院);郝敏(山西医科大学第二医院);栗河莉(郑州大学第一附属医院超声科);梁文通(贵州省人民医院);林蓓(中国医科大学附属盛京医院);刘青(甘肃省妇幼保健院);陆安伟(南方医科大学深圳医院);罗营(天津医科大学总医院);马晓欣(中国医科大学附属盛京医院);米玛(西藏自治区人民医院);邱晓红(哈尔滨医科大学附属第二医院);宋建东(内蒙古医科大学附属医院);孙静(上海市第一妇婴保健院);谭文华(哈尔滨医科大学附属第二医院);田文艳(天津医科大学总医院);王颖梅(天津医科大学总医院);王玉东(上海交通大学医学院附属国际和平妇幼保健院);吴杰(郑州大学第一附属医院);薛翔(西安交通大学第二附属医院);薛凤霞(天津医科大学总医院);杨萍(石河子大学医学院第一附属医院);杨筱凤(西安交通大学第一附属医院);张金甜(天津医科大学总医院);张师前(山东大学齐鲁医院)
秘书:毛萌(郑州大学第一附属医院);王倩(郑州大学第一附属医院)
输卵管间质部妊娠(interstitial ectopic pregnancy)是受精卵着床于输卵管间质部的妊娠。临床上少见,约占输卵管妊娠的3.2%[1-2]。输卵管间质部妊娠疾病初期无明显症状、体征,具有隐蔽性,自然发展结局多为输卵管间质部妊娠破裂,一旦破裂患者短时间内可陷入失血性休克状态,病情极其凶险,病死率高达2%~3%[3]。由于输卵管间质部妊娠发病率低,临床相对少见,误诊率较高,且常与宫角妊娠等混淆,常面临诊断及决策困难。如何及时诊断及恰当治疗,如何采取适宜的手术干预已成为诊治输卵管间质部妊娠亟待解决的问题。为此,中国优生科学协会生殖道疾病诊治分会组织专家撰写了《输卵管间质部妊娠诊治的中国专家共识》,以期为输卵管间质部妊娠的规范化诊治提供参考,提高对输卵管间质部妊娠的诊治水平,最大程度保护患者生育力。
本共识推荐级别及其代表意义见表1。

1 发病高危因素
输卵管间质部妊娠属于输卵管妊娠的一种,其发病高危因素与其他部位输卵管妊娠相同。常见发病危险因素有输卵管炎症、输卵管妊娠史或手术史、输卵管发育不良或功能异常、辅助生殖技术、避孕失败;其他如子宫肌瘤或卵巢肿瘤压迫输卵管、输卵管子宫内膜异位等也是其相关危险因素[1,3],目前没有确切的单一风险因素与输卵管间质部妊娠相关。
2 解剖特点及病理生理改变
2.1 输卵管间质部的特点 输卵管间质部为输卵管潜行于子宫壁内的部分,长约1cm,该部位管腔周围肌层较厚,其所在的宫角部接受子宫及卵巢来源的双重血供,血运丰富,因此输卵管间质部妊娠破裂常发生于妊娠12~16周[1,4]。一旦破裂,犹如子宫破裂,患者症状极严重,往往在短时间内出现失血性休克症状,危及生命。
2.2 子宫的变化 输卵管间质部妊娠和宫内妊娠一样,合体滋养细胞产生人绒毛膜促性腺激素(hCG)维持黄体生长,使甾体激素分泌增加,致使月经停止来潮,子宫增大变软,子宫内膜出现蜕膜反应[1]。
3 临床表现
根据患者就诊时孕周以及是否发生输卵管间质部妊娠破裂,临床表现各异。
3.1 症状
3.1.1 停经 输卵管间质部妊娠维持时间较长,可有12~16周停经史,可出现早孕反应。
3.1.2 阴道流血 由于输卵管间质部妊娠胚胎活性强,仅少数患者可出现不规则阴道流血。
3.1.3 腹痛 输卵管间质部妊娠未破裂前可伴有一侧下腹部隐痛或酸胀感,破裂后出现急性下腹剧烈疼痛,随着腹腔内出血量增加,疼痛可蔓延至全腹部,可出现肩胛部及胸部放射性疼痛。
3.1.4 晕厥与休克 输卵管间质部妊娠一旦破裂,可出现突发性下腹剧痛,短时间内腹腔内大量出血,迅速陷入失血性休克状态,危及生命。
3.2 体征
3.2.1 输卵管间质部妊娠未破裂前 患者生命体征平稳,无阳性体征,部分患者下腹部可触及偏向患侧的包块,可伴轻压痛。妇科检查有时可见子宫颈充血呈紫蓝色,子宫增大、变软,常不对称,一侧角部突出。
3.2.2 输卵管间质部妊娠破裂后 患者往往短时间内出现面色苍白,脉搏快而细弱,心率增快和血压下降等失血性休克表现,体温略低,下腹部有明显压痛及反跳痛,尤以患侧为著。腹部叩诊有移动性浊音,妇科检查子宫有漂浮感。
推荐意见:输卵管间质部妊娠依孕周不同、有无破裂而临床表现各异,可表现为无症状或停经、阴道流血、腹痛、晕厥乃至休克(2B类证据)。
4 诊断
输卵管间质部妊娠未发生破裂时,患者多无临床症状,仅表现为停经、早孕反应,诊断较困难,需采用辅助检查方能确诊。输卵管间质部妊娠破裂属于急腹症,常于急诊手术中明确诊断。
4.1 超声检查 超声是诊断输卵管间质部妊娠最重要和实用的诊断方法,往往可以发现无症状的患者。经阴道超声检查较经腹部超声检查准确性高。三维超声与二维超声相比,能够更好显示间质部妊娠病灶的整体结构及内部细微结构,明确病灶位置及分型,更直观、立体,有更高的诊断价值[5],诊断准确率可达93.55%[6-7]。
根据病灶与子宫底、宫腔内膜的关系,输卵管间质部妊娠有以下超声影像学特点:(1)宫腔未探及孕囊回声,间质部妊娠包块明显地突出于子宫底部一侧轮廓之外。(2)间质部妊娠包块周围肌层较薄,或不完整(孕囊或不均质包块周围的肌层厚度小于5mm)。(3)间质部妊娠包块不与宫腔相连接[8],存在“间质线特征”(见图1)。“间质线特征”是输卵管间质部妊娠的特异超声表现,指在宫底横切面宫角区域,自子宫体腔外侧与孕囊或妊娠包块之间的线状高回声。“间质线特征”对于输卵管间质部妊娠诊断的特异度为98%,敏感度为80%[9-10]。
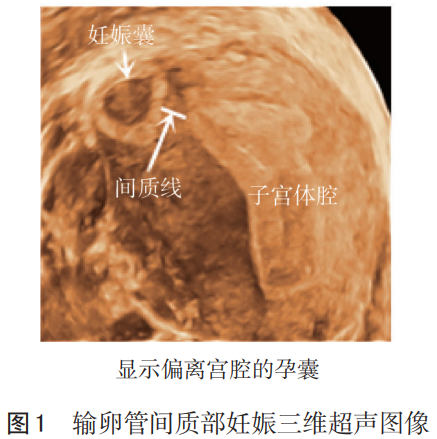
根据输卵管间质部妊娠不同的结局,超声检查分型如下:(1)胚囊型:子宫不对称增大或正常大小,一侧宫角部膨隆,其内探及胚囊回声;胚囊与宫腔不相通,围绕的肌层极薄或不完整;如为活胎,胚囊内还可探及胎芽和心管搏,胚囊周围有环状血流。(2)不规则包块型:子宫不对称增大,一侧宫底部膨隆,其内可及不均质团块,回声杂乱,界限尚清。(3)破裂型:子宫不对称增大,一侧宫底部不均质包块,大小不一,边界不清,血流不丰富,伴有盆腔积液。随着超声诊断水平的提高,破裂型现在已少见,因缺少特征性表现,容易误诊为其他部位异位妊娠或“炎性包块”[11]。输卵管间质部妊娠可维持至12~16周,部分患者通过超声影像可探及胎儿及胎盘。
4.2 磁共振检查 磁共振成像(MRI)的软组织分辨率较高,能清楚显示孕囊和周围解剖关系,有利于临床诊断[12]。MRI 检查对输卵管间质部妊娠的诊断准确率高达88.71%,但在急诊处理中临床实用性受限[7]。
4.3 血清hCG测定 血清hCG测定对于早期诊断异位妊娠至关重要,但单独测定血清hCG 指导意义不大,需结合超声诊断。若血清hCG≥3500U/L,经阴道超声未能在宫内见到孕囊或胚芽,则应怀疑异位妊娠存在[13]。输卵管间质部妊娠不同于其他部位的异位妊娠,血清hCG倍增规律与正常宫内妊娠差异较小,就诊时血清hCG明显高于其他部位异位妊娠,单纯依靠血清hCG检测诊断困难。有文献报道,输卵管间质部妊娠患者初诊时血清hCG 水平明显高于输卵管壶腹部及峡部妊娠患者。若患者血清 hCG>10 000U/L,而超声检查宫内未见孕囊,要高度怀疑输卵管间质部妊娠的可能。
4.4 腹腔镜检查 超声、MRI 和血清hCG 联合检查,使得更多的输卵管间质部妊娠病例在早期确诊。腹腔镜不是卵管间质部妊娠的常规诊断手段,但仍有一些患者因腹腔内出血为首发症状,需行腹腔镜探查明确诊断,于腹腔镜手术中确诊为输卵管间质部妊娠。对一些术前被诊断为宫角妊娠的患者,行宫腔镜手术术中未探及妊娠囊,进而辅助腹腔镜手术,术中确诊输卵管间质部妊娠。
4.5 宫腔镜检查 宫腔镜检查对输卵管间质部妊娠的诊断意义不大。对于早期未破裂型输卵管间质部妊娠与宫角妊娠、近宫角部的子宫肌壁间妊娠的鉴别诊断有一定的意义,尤其与超声联合诊断时。对该类患者进行宫腔镜检查时应特别注意膨宫压力的设置,并有急诊手术的准备。
4.6 经阴道后穹隆穿刺及腹腔穿刺 对疑有腹腔内出血的患者,经阴道后穹隆穿刺可证实腹腔积血症的存在。发生输卵管间质部妊娠破裂时所致的征象与子宫破裂极相似,需积极抗休克及手术治疗,临床上不适合应用经阴道后穹隆穿刺作为诊断手段,多采用腹腔穿刺。
推荐意见:超声检查尤其是经阴道超声可协助诊断输卵管间质部妊娠,还可藉此进行分型,“间质线特征”是输卵管间质部妊娠的特异性超声表现(2A类证据);MRI检查可协助诊断未破裂型输卵管间质部妊娠(2B类证据);单一血清hCG检测、宫/腹腔镜检查、经阴道后穹隆穿刺及腹腔穿刺均不可作为诊断输卵管间质部妊娠的常规手段(2B类证据)。
5 鉴别诊断
输卵管间质部妊娠需要与宫内妊娠、宫角妊娠、输卵管其他部位妊娠、近宫角部的肌壁间妊娠、残角子宫妊娠相鉴别。
5.1 宫内妊娠 未破裂的输卵管间质部妊娠与正常宫内妊娠临床表现及血清hCG消长规律相似。不同之处在于,宫内妊娠时经阴道超声可以发现宫腔内孕囊,全部孕囊被蜕膜包绕;而着床于宫腔以外的输卵管间质部妊娠,孕囊周围没有蜕膜包绕。
5.2 宫角妊娠 输卵管间质部妊娠与宫角妊娠的临床表现及影像学表现均相似,鉴别困难。需要三维超声和MRI将妊娠组织是否与宫腔相通,子宫输卵管连接处、圆韧带、间质线特征直观地呈现出来。(1)宫角妊娠时孕囊种植在子宫输卵管交界处及圆韧带内侧的宫角内,与宫腔相通;输卵管间质部妊娠时孕囊种植在子宫输卵管交界处及圆韧带外侧,与宫腔不相通。(2)宫角妊娠时孕囊部分被蜕膜包绕,部分被子宫肌层包绕,肌层厚度大于5mm;输卵管间质部妊娠时全部孕囊均无子宫内膜包绕,孕囊靠近浆膜层或肌层不完整,厚度多小于5mm。(3)宫角妊娠时间质线特征阴性;输卵管间质部妊娠时孕囊与宫腔之间可见1~9mm间质线[14]。
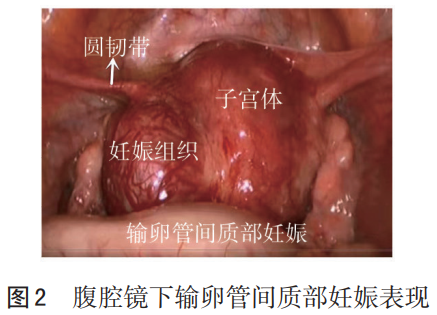
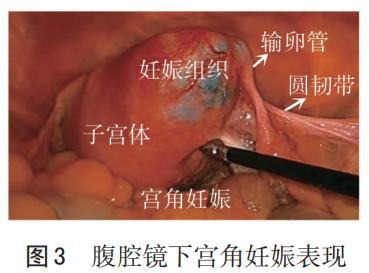
若在腹腔镜或开腹手术中从子宫外部观察:宫角部妊娠包块一般位于圆韧带内侧;输卵管间质部妊娠包块一般位于圆韧带外侧(见图2、3)。也有报道指出,妊娠囊大小等因素亦可能影响妊娠包块与圆韧带的相对关系。
5.3 输卵管其他部位妊娠 发生于输卵管其他部位的妊娠,常有停经、腹痛、阴道流血、腹部包块等症状,而输卵管间质部妊娠患者少有腹痛及阴道流血等症状,甚至很多患者确诊时尚无临床症状出现。输卵管间质部妊娠维持时间长,出现症状较晚,血清hCG 消长规律与正常宫内妊娠差异小,可出现早孕反应,而输卵管其他部位妊娠早孕反应少见。
影像学均显示宫腔内无妊娠囊,子宫旁可探及妊娠囊或包块的影像特征。输卵管其他部位妊娠,妊娠囊或包块位于子宫外侧,周边无肌层包绕,无“间质线特征”。输卵管间质部妊娠,妊娠囊或包块位于子宫肌层偏心位置,周边仅有间断薄肌层围绕,有“间质线特征”[15]。
5.4 与近宫角的肌壁间妊娠鉴别 子宫肌壁间妊娠(intramural pregnancy,IMP)是指受精卵在子宫肌层内着床生长发育,四周被肌层组织包围,与宫腔和输卵管腔均不相通,是十分罕见的异位妊娠,发生率约为1/30 000[16]。IMP早期诊断困难,临床多以急性腹腔内出血就诊,临床表现同输卵管妊娠破裂。
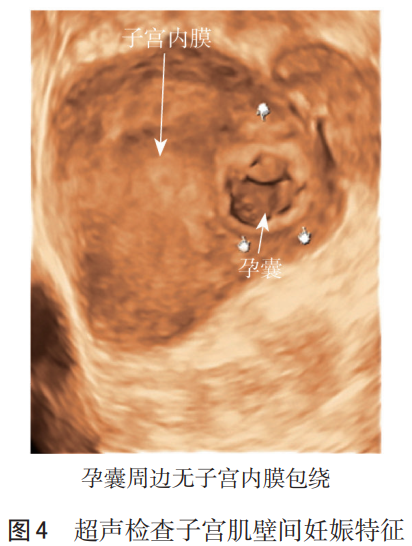
IMP术前诊断方法主要包括超声和MRI。超声下IMP孕囊表现为被子宫浆肌层包围的强回声信号(见图4)。与输卵管间质部妊娠影像学表现的鉴别要点:(1)IMP的妊娠囊(或包块)完全被子宫肌层包围;输卵管间质部妊娠包块周围肌层较薄,或不完整。(2)IMP与宫腔和输卵管不相通;输卵管间质部妊娠位于宫腔外的间质部肌层内,是输卵管通入宫腔的部分[17-18]。
IMP手术诊断主要包括以下两方面:(1)大体标本:孕囊位于子宫肌壁间,与子宫腔及输卵管开口均不相通,术中可见肌层内典型新鲜绒毛组织。(2)病理检查:肌壁内病灶可见新鲜或陈旧的绒毛组织,滋养细胞浸润肌层。
5.5 与残角子宫妊娠鉴别 残角子宫妊娠(rudimentaryhorn pregnancy,RHP)指的是受精卵着床在残角子宫并在其中发育的一种异位妊娠类型(见图5、6)。残角子宫妊娠极为罕见,发生率为1/14万~1/7.5万,甚至更低[19],主要发生在Ⅰ型和Ⅱ型残角子宫中[20]。残角子宫妊娠早期相关症状不明显,影像学常表现为与宫腔不相连的完整肌层包裹的不均质回声包块或孕囊回声包块。破裂发生时间常为中期妊娠,且一旦破裂多可出现致命性的腹腔内出血,故与输卵管间质部妊娠鉴别困难。
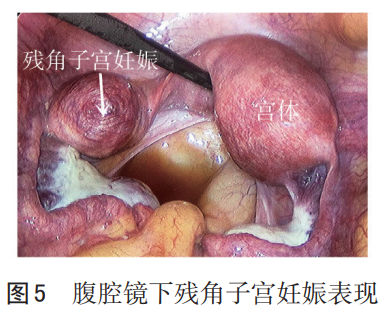
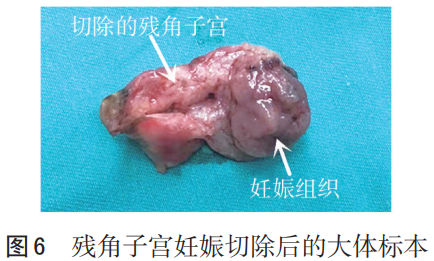
目前,对于RHP尚无统一的超声诊断规范。国内学者综合Tsafrir等[21]和Mavrelos 等[22]的诊断标准,总结RHP的超声诊断应包含:(1)子宫仅见一侧宫角内膜。(2)对侧可见肌性回声,可与子宫分开或有宽窄不一的相连。(3)肌性回声内可见妊娠样结构或存在绒毛样中等回声,周边血流信号较丰富。(4)不对称的双角子宫或两个大小类似的双角子宫其中一个宫腔与子宫颈管不相通,小的宫腔内或与子宫颈管不相通的宫腔内有妊娠样结构或存在绒毛样中等回声,周边血流信号较丰富。(5)胎盘植入肌层伴血管侵入的血流信号。其中同时满足上述第1~3点或满足第4点可诊断为RHP,第5点可作为支持RHP的依据。但此标准仍需要进一步验证[23]。
输卵管间质部妊娠双侧宫角内膜均可显示,残角子宫妊娠仅可见一侧宫角内膜,此超声影像学表现是两者的主要鉴别点。
推荐意见:输卵管间质部妊娠需结合临床表现、血清hCG水平变化、超声检查、MRI甚至是手术诊断技术与宫内妊娠、宫角妊娠、输卵管其他部位妊娠、近宫角部的肌壁间妊娠、残角子宫妊娠相鉴别(2B类证据)。
6 治疗
卵管间质部妊娠的治疗多以手术为主。期待治疗主要用于鉴别诊断,对于妊娠早期、尚不能确诊、尤其需要与宫角妊娠鉴别时,可期待观察,最终明确诊断后行相应处理。因输卵管间质部妊娠早期无特异表现,发生异位妊娠后维持时间长,患者就诊时血β-hCG明显高于其他部位异位妊娠,其妊娠结局一般为包块破裂,进而迅速陷入失血性休克,危及生命,往往不适宜保守治疗,应争取在破裂前手术,避免可能威胁生命的大出血。出血多时应在纠正休克的同时急诊手术治疗。有研究指出,对于部分包块小且血 hCG 低的输卵管间质部妊娠患者可以采用甲氨蝶呤注射药物治疗[24],但均限于个案报道,尚无相关临床数据支持,需谨慎使用。
手术治疗有开腹手术和腹腔镜手术两种途径,需根据患者确诊时的一般情况、停经时间、是否破裂、是否有生育要求、术者经验、医院条件等决定手术方式。
6.1 开窗取胚术 开窗取胚术为保留输卵管的保守性手术方式,可保留患侧输卵管,不影响子宫完整性,尤其适用于有生育要求的患者。
传统的开窗取胚术是在输卵管间质部妊娠最突出的部位纵行切开 1~1.5cm,用无损伤血管钳挤出或钳出全部妊娠物,然后缝合输卵管切口,止血困难时“8”字缝合止血。
为减少术中出血,将传统的开窗取胚术进行改良如下:(1)使用稀释的垂体后叶素于病灶基底部肌层注射(垂体后叶素配置浓度:垂体后叶素6U+生理盐水100mL),注射部位为病灶周边0.5cm范围处肌层内,缓慢推注稀释的垂体后叶素直至病灶及周边组织变白。垂体后叶素具有促进血压升高的副反应,因此对于高血压及冠心病的患者不应使用[25-27]。注射前注意回抽有无血液,并通知麻醉医生,术后警惕肺水肿。(2)可于病灶周边0.5~1cm处使用可吸收线荷包缝合1周[28],暂不打结,留线备用(妊娠组织清除前打结可能造成妊娠组织残留,清除妊娠组织后再行打结可减少出血)。(3)于输卵管间质部妊娠最突出的部位沿输卵管走行方向切开,取出妊娠组织,清理管芯内组织,打紧预处理的荷包缝合线,结扎止血。(4)最后采用连续内翻包埋缝合或“8”字缝合的方式缝合切开处的浆肌层,包埋压迫创面加固止血。此种手术方式不影响子宫的完整性,应用可吸收线缝合子宫肌层,术后子宫局部恢复快,可降低再次妊娠子宫破裂风险。缝合后创面光滑,减少了术后粘连的发生,减轻了慢性盆腔粘连引起的疼痛等症状,降低了对再次妊娠的影响[29-32]。
输卵管间质部妊娠行保守性手术后,持续性异位妊娠发生率为4.2%~17.0%[33-35],术后预防性局部注射甲氨蝶呤可减少持续性异位妊娠的发生[36]。随着腹腔镜技术的进步、操作者熟练度的提高等,术后持续性异位妊娠的发生率降低,可结合术中情况决定是否预防性局部注射甲氨蝶呤。
6.2 宫角部楔形切除术 既往关于输卵管间质部妊娠的根治性手术方式均为“宫角部楔形切除及患侧输卵管切除,必要时切除子宫”。因输卵管间质部肌层厚,血供丰富,即使是非常娴熟的术者,直接行切除手术也会存在术中大出血的风险,因此有多种改良术式:输卵管套扎切除术、直接内套圈套扎切除患侧宫角及输卵管、沟槽套扎电凝切除宫角、宫角局部注射垂体后叶素等。此种术式虽然具有病灶清除彻底等优点,但由于破坏了子宫的完整性,再次妊娠子宫破裂风险较高,对于有生育要求的患者应尽可能不采用;而患者腹腔内出血多、生命体征不稳定、医疗条件不足时仍需行该术式。
腹腔镜手术创伤小、出血少、手术时间短、术后恢复快,已越来越多用于输卵管间质部妊娠的诊治。对于可熟练应用腹腔镜技术、经验丰富的术者,可施行腹腔镜手术,且改良后的开窗取胚术可明显降低术中出血风险及手术难度。腹腔镜手术一般采用电凝止血,电凝的热传导会增加子宫肌层愈合不良的风险。因此,输卵管间质部妊娠的腹腔镜手术应尽量减少电凝器械的使用。无论用何种手术方式去除输卵管间质部妊娠物,均需对宫角部创面进行缝合,降低术后再妊娠子宫破裂的风险[37]。对于无法实施内镜手术的基层医院,则更适宜开腹手术。
此外,对于未破裂的输卵管间质部妊娠患者,高强度聚焦超声、超声引导下射频消融术等治疗方法处于临床探索阶段,其临床应用的效果、安全性、长期预后及对生育力的影响仍需进一步观察。
推荐意见:改良的开窗取胚术经过提前的预处理可明显降低术中出血风险及手术难度,保全子宫的完整性,尤其适用于有生育要求的患者(2A类证据)。术中预防性局部注射甲氨蝶呤尚有争议(3类证据)。
图片
7 输卵管间质部妊娠治疗后生育管理
《输卵管妊娠诊治的中国专家共识》指出,对于另一侧输卵管正常的输卵管妊娠患者,输卵管切开取胚术和输卵管切除术两组间后续自然妊娠率、重复异位妊娠率差异无统计学意义[38]。输卵管间质部妊娠少见,关于其后续自然妊娠率、重复异位妊娠率尚缺乏报道。输卵管间质部妊娠患者经治疗后仍有高于正常人群的再次异位妊娠风险,建议无生育要求的妇女长期避孕。
有生育要求的妇女再次妊娠时,应尽早行超声检查明确孕囊着床位置。输卵管间质部妊娠行宫角楔形切除的患者应严格避孕1年以上再妊娠[39]。改良输卵管间质部妊娠开窗取胚术,不影响子宫完整性,一般术后3个月可再妊娠。输卵管间质部妊娠术后存在再次妊娠后子宫破裂的风险,对于有输卵管间质部妊娠手术史、妊娠期间或分娩期出现上腹部疼痛等不适的患者,需警惕子宫破裂的可能[39]。
推荐意见:输卵管间质部妊娠患者治疗后需严密随访,建议无生育要求者长期避孕,有生育要求者依据手术方式确定避孕及妊娠时间(3类证据)。
图片
8 总结
输卵管间质部妊娠临床少见,早期诊断困难,无特异的临床表现,与宫角妊娠、近宫角的肌壁间妊娠、残角子宫妊娠等鉴别较困难,术前主要依靠超声及 MRI 检查诊断。一经确诊应尽早手术治疗。临床上多采用改良的开窗取胚术,术中可行病灶局部注入垂体后叶素、病灶周围荷包缝合等预处理减少术中出血,降低手术难度,减小对子宫完整性的影响,最大程度保留患者生育能力。
利益冲突:所有作者声明不存在利益冲突。
[1] 谢幸,孔北华,段涛,等.妇产科学[M].9版.北京:人民卫生出版社,2018:74.
[2] Marchand G,Masoud AT,Galitsky A,et al. Management of interstitial pregnancy in the era of laparoscopy:a meta- analysis of 855 case studies compared with traditional techniques[J].Obstet Gynecol Sci,2021,64(2):156-173.
[3] Stabile G,Romano F,Zinicola G,et al. Interstitial Ectopic Pregnancy:The Role of Mifepristone in the Medical Treatment[J].Int J Environ Res Public Health,2021,18(18):9781.
[4] 曹泽毅,段涛,杨慧霞,等.妇产科学[M].3版.北京:人民卫生出版社,2014:1312.
[5] ESHRE working group on Ectopic Pregnancy,Kirk E,Ankum P,et al. Terminology for describing normally sited and ectopic pregnancies on ultrasound:ESHRE recommendations for good practice[J].Hum Reprod Open,2020,2020(4):hoaa055.
[6] Dhombres F,Maurice P,Friszer S,et al. Developing a knowledgebase to support the annotation of ultrasound images of ectopic pregnancy[J].J Biomed Semantics,2017,8:4.
[7] 董琼,陈轶杰,崔培培.超声联合与MRI对输卵管间质部妊娠的诊断价值[J].中国CT和MRI杂志,2021,19(7):123-125.
[8] 郝晓红,宫艳青,滕桂珍.探讨超声对宫角妊娠与输卵管间质部妊娠的诊断价值[J].影像研究与医学应用,2020,4(14):186-187.
[9] Ackerman TE,Levi CS,Dashefsky SM,et al. Interstitial line:sonographic finding in interstitial(cornual)ectopic[J].Radiology,1993,189(1):83-87.
[10] Elson CJ,Salim R,Potdar N,ea al. Diagnosis and management of ectopic pregnancy[J].BJOG,2016,123(13):e15-e55.
[11] 鲁红,俞琤.妇科超声诊断与鉴别诊断[M].北京:人民军医出版社,2015:189-204.
[12] Hoyos LR,Vilchez G,Allsworth JE,et al. Outcomes in subsequent pregnancies after wedge resection for interstitial ectopic pregnancy:a retrospective cohort study[J]. J Matern Fetal Neonatal Med,2019,32(14):2354-2360.
[13] Committee on Practice Bulletins—Gynecology. ACOG Practice Bulletin No.191:Tubal Ectopic Pregnancy[J].Obstet Gynecol,2018,131(3):e91-e103.
[14] 中华医学会计划生育学分会. 宫角妊娠诊治专家共识[J].中国实用妇科与产科杂志,2020,36(4):329-332.
[15] Finlinson AR,Bollig KJ,Schust DJ. Differentiating pregnancies near the uterotubal junction (angular, cornual, and interstitial):a review and recommendations[J].Fertil Res Pract,2020,6:8.
[16] Bernstein HB,Thrall MM,Clark WB.Expectant management of intramural ectopic pregnancy[J].Obstet Gynecol,2001,97(5):826-827.
[17] Kucera E,Helbich T,Sliutz G,et al.The modern management of interstitial or intramural pregnancy--is MRI and "alloyed"diagnostic gold standard or the real thing?[J].Fertil Steril,
2000,73(5):1063-1064.
[18] Liu NN,Han XS,Guo XJ,et al.Ultrasound diagnosis of intramural pregnancy[J].J Obstet Gynaecol Res,2017,43(6):1071-1075.
[19] Jayasinghe Y,Rane A,Stalewski H,et al.The presentation and early diagnosis of the rudimentary uterine horn[J].Obstet Gynecol,2005,105(6):1456-1467.
[20] 中国医师协会妇产科医师分会女性生殖道畸形学组.梗阻性子宫阴道发育异常诊治的中国专家共识[J].中华妇产科杂志,2021,56(11):746-752.
[21] Tsafrir A,Rojansky N,Sela HY,et al.Rudimentary horn pregnancy:first- trimester prerupture sonographic diagnosis and confirmation by magnetic resonance imaging[J].J Ultrasound Med,2005,24(2):219-223.
[22] Mavrelos D,Sawyer E,Helmy S,et al.Ultrasound diagnosis of ectopic pregnancy in the non-communicating horn of a unicornuate uterus(cornual pregnancy)[J].Ultrasound Obstet Gynecol,2007,30(5):765-770.
[23] 张春妤,刘朝晖,龚丽君,等.残角子宫妊娠的超声诊断及误诊分析[J].中华医学超声杂志(电子版),2020,17(5):463-466.
[24] Stabile G,Romano F,Buonomo F,et al. Conservative Treatment of Interstitial Ectopic Pregnancy with the Combination of Mifepristone and Methotrexate:Our Experience and Review of the Literature[J].Biomed Res Int,2020,2020:8703496.
[25] Moon HS,Kim SG,Park GS,et al.Efficacy of bleeding control using a large amount of highly diluted vasopressin in laparoscopic treatment for interstitial pregnancy[J].Am J Obstet Gynecol,2010,203(1):30.
[26] Damiani GR,Landi S,Tartagni M,et al.Cornual pregnancy after surgical treatment of an incarcerated fallopian tube:a case report [J].J Reprod Med,2013,58(11-12):550-552.
[27] Shao M,Hu M,Hu M.Temporary bilateral uterine artery occlusion combined with vasopressin in control of hemorrhage during laparoscopic management of cesarean scar pregnancies[J].J Minim Invasive Gynecol,2013,20(2):205-208.
[28] Gao B,Cheng C,Pan Q,et al.Laparoscopic Strategy for Heterotopic Interstitial Pregnancy Following Assisted Reproductive Techniques[J].JSLS,2019,23(2):e2018.
[29] 王婧,曹立,李凯,等.早期未破裂型输卵管间质部妊娠的腹腔镜治疗探讨[J]. 中国计划生育和妇产科,2020,12(3):64-66.
[30] 林忠,郭伟堃,张吉,等.腹腔镜下垂体后叶素联合荷包断血法行输卵管间质部妊娠清除术临床观察[J]. 中国内镜杂志,2010,16(5):449-451.
[31] 韩红敬,关菁,方芳,等.腹腔镜治疗输卵管间质部妊娠临床分析[J].中国计划生育学杂志,2006,14(2):111-113.
[32] 吴庆莉,钟科,王云霞,等.腹腔镜下缝扎切开取胚法治疗输卵管间质部妊娠[J].中国微创外科杂志,2009,9(3):202-203.
[33] Lee M,Im S,Kim M,et al.Comparison of Laparoscopic Cornual Resection and Cornuotomy for Interstitial Pregnancy[J].J Minim Invasive Gynecol,2017,24(3):397-401.
[34] Moon HS,Choi YJ,Park YH,et al.New simple endoscopic operations for interstitial pregnancies[J].Am J Obstet Gynecol,2000,182(1 Pt 1):114-121.
[35] Ng S,Hamontri S,Chua I,et al.Laparoscopic management of 53 cases of cornual ectopic pregnancy[J].Fertil Steril,2009,92(2):448-452.
[36] Watanabe T,Watanabe Z,Watanabe T,et al.Laparoscopic cornuotomy for interstitial pregnancy and postoperative course[J].J Obstet Gynaecol Res,2014,40(8):1983-1988.
[37] 周应芳.注重子宫微创手术技巧,预防妊娠期子宫破裂[J].
中华妇产科杂志,2016,51(11):832-834.[38] 中国优生科学协会肿瘤生殖学分会.输卵管妊娠诊治的中国专家共识[J]. 中国实用妇科与产科杂志,2019,35(7):780-787.
[39] 薛凤霞,魏丽坤.重视育龄期女性输卵管疾病的管理预防妊娠期子宫破裂的发生[J]. 中华妇产科杂志,2018,53(4):239-242.
 妇产科在线APP下载
妇产科在线APP下载













