主编简介
王丹波,二级教授,博士导师。辽宁省肿瘤医院院长,辽宁省肿瘤研究所所长,妇科教研室主任。享受国务院政府特殊津贴,国家卫计委突出贡献中青年专家。现任中华医学会妇科肿瘤学分会常委、中国抗癌协会癌症筛查与早诊早治专委会候任主委、中国抗癌协会妇科肿瘤专委会副主委、中国抗癌协会肿瘤内分泌治疗专委会副主委、CSCO妇科肿瘤专委会副主委、中国医师协会妇产科分会委员、辽宁省医师协会副会长、辽宁省医学会妇科肿瘤学分会前任主委 、辽宁省医学会妇产科分会副主委、沈阳医学会妇产科分会主委。《中国实用妇科与产科杂志》副主编。
阴道恶性肿瘤诊断与治疗指南(2021年版)
中国抗癌协会妇科肿瘤专业委员会
[关键词] 阴道恶性肿瘤;诊断;治疗;指南
阴道恶性肿瘤诊断与治疗指南(2021年版)
编写专家
主 编:
王丹波 中国医科大学肿瘤医院/辽宁省肿瘤医院
副主编:
李 力 广西医科大学附属肿瘤医院
秘书:
佟 锐 中国医科大学肿瘤医院/辽宁省肿瘤医院
张 晶 中国医科大学肿瘤医院/辽宁省肿瘤医院
主要编写人员(按姓氏笔画排序):
王 莉 河南省肿瘤医院
王建六 北京大学人民医院
孙 丽 青岛市肿瘤医院
阳志军 广西医科大学附属肿瘤医院
李 斌 中国医学科学院肿瘤医院
李长忠 山东省立医院
李秀敏 山东临沂市肿瘤医院
杨英捷 贵州省肿瘤医院
吴绪峰 湖北省妇幼保健院
陆安伟 南方医科大学深圳医院
赵卫东 安徽省立医院
郝 敏 山西医科大学第二医院
娄 阁 哈尔滨医科大学附属肿瘤医院
徐惠成 贵州省贵黔国际总医院
郭瑞霞 郑州大学第一附属医院
唐 郢 重庆大学附属肿瘤医院
黄曼妮 中国医学科学院肿瘤医院
阴道恶性肿瘤可分为原发性和继发性肿瘤。由于发病率低,国内外均缺乏大样本、前瞻性的研究,故尚无统一的诊治标准。阴道鳞癌和黑色素瘤多见于老年或绝经后妇女。近年来由于高危型人乳头瘤病毒(human papillomavirus,HPV) 持续感染增多,年轻的阴道鳞癌患者也在逐渐增多。腺癌好发于青春期,内胚窦瘤和葡萄状肉瘤则好发于婴幼儿。继发性阴道恶性肿瘤多来自相邻器官恶性肿瘤的直接蔓延、浸润以及淋巴转移,来自远隔器官的血行转移较少[1-2]。
1原发性阴道恶性肿瘤
原发性阴道恶性肿瘤是少见的妇科恶性肿瘤,其人群发病率仅为0.6/10万,占妇科恶性肿瘤的1%~2%,阴道恶性肿瘤的10%;阴道恶性肿瘤HPV感染率为65%~70%,HPV16是阴道癌患者中最常见的类型[3-5]。原发性阴道恶性肿瘤指癌灶局限于阴道壁,无子宫颈癌、外阴癌的组织学证据。其发病确切原因不明,除了可能与高危型HPV持续感染相关外,还与阴道壁反复损伤、免疫抑制治疗、吸烟、子宫颈放射治疗史、长期异常阴道分泌物刺激等有关[6-7]。子宫切除尤其是40岁前的子宫切除史亦可能是发生阴道癌的高危因素之一,约有40%的原发性阴道癌患者有全子宫切除病史,其中20%~30%因子宫颈癌前病变切除子宫[8-10]。
1.1 诊断
根据国际妇产科联盟(International Federation of Gynecology and Obstetrics,FIGO)制定的原发性阴道癌诊断标准:① 子宫颈和外阴未见肿瘤;② 距子宫颈原位癌手术2年后,距浸润性子宫颈癌的手术治疗5年后,距接受放射治疗的子宫颈癌10年后。
1.1.1 主要临床表现
临床症状:早期可呈阴道分泌物增多或不规则流血,接触性阴道出血。晚期症状与子宫颈癌相似。晚期可累及阴道旁,肿瘤侵犯附近组织器官如神经、骨质、尿道、膀胱和直肠等,可出现下腹部、腰骶部疼痛、排尿痛、血尿、肛门坠胀、排便困难、排便时疼痛等,以及出现腹股沟、锁骨上淋巴结肿大和远隔器官转移。
1.1.2 查体
全身查体:明确有无浅表淋巴结特别是腹股沟淋巴结、锁骨上淋巴结转移。有无骨质转移体征,尤其是盆骨的叩击痛,有无肾区的叩击痛。若合并感染,可有腹部压痛等炎症体征。
妇科查体:早期病变外阴无肿瘤征象,可以窥见或扪及阴道壁病灶,呈结节状、菜花状、溃疡状或浅表糜烂状,也可以是阴道白斑或息肉状病变,但子宫颈外观无肿瘤性病变。晚期病变阴道可完全被肿瘤填塞、阴道旁组织浸润甚至形成冰冻骨盆。浸润较深的阴道前壁/后壁肿物若侵透尿道/直肠前壁,则可因尿瘘/肠瘘出现经阴道漏尿/漏便。阴道前壁病变因窥器遮挡容易漏诊。
1.1.3 主要的辅助检查
1.1.3.1 病理学诊断
可以在直视下行病理学活检,也可以借助阴道镜定位活检。对不能耐受疼痛、阴道口狭窄的患者可在镇静或全麻后进行充分检查和活检。病灶位于阴道上1/3阴道壁居多,鳞癌多位于后壁,腺癌多位于前壁[11]。最常见的大体分型为菜花型或结节型,其次为溃疡型、浅表糜烂型。从组织病理学上看,85%~95%的原发性阴道恶性肿瘤为鳞癌,其次为腺癌,而腺鳞癌、黑色素瘤、肉瘤、生殖细胞肿瘤、小细胞神经内分泌癌等更为罕见[12]。经病理学检查除外子宫颈癌、外阴癌后,阴道癌的病理学诊断才能确定。合并子宫颈/外阴的高级别上皮内病变(high-grade intraepithelial lesion,HIL)不能确诊为子宫颈癌/外阴癌。
1.1.3.2 血液学检查
完善血常规、肝肾功能、电解质等血液学检查,明确有无感染、贫血、低蛋白血症、糖尿病等合并症,有无肝肾功能不全。
1.1.3.3 肿瘤标志物检查
鳞癌可行鳞状细胞癌抗原(squamous cell carcinoma antigen,SCCA)检查。非鳞癌应进行糖类抗原(carbohydrate antigen,CA)125、CA19-9、癌胚抗原(carcinoembryonic antigen,CEA)、甲胎蛋白(alpha fetoprotein,AFP)和神经元特异性烯醇化酶(neuron-specific enolase,NSE)等检查[13]。
1.1.3.4 影像学检查
包括超声、X线胸片、CT、MRI、静脉肾盂造影、PET/CT检查等。如果没有禁忌证,CT、MRI应为增强扫描。盆腔MRI增强扫描可评估局部病灶范围及膀胱、直肠的浸润程度;静脉肾盂造影可以评估输尿管的受压/浸润程度。全身PET/CT检查可以评估转移情况。可根据临床症状及可疑转移部位选择其他影像学检查。
1.1.3.5 内镜检查
阴道镜下阴道病变评估,同时可以做子宫颈细胞学检查以排除子宫颈原发病变的可能。凡期别较晚者,均需行尿道-膀胱镜、直肠-乙状结肠镜检查,以排除癌灶侵犯这些器官。
1.1.3.6 高危型HPV检测
阴道癌与高危型HPV持续感染相关。
1.1.3.7 基因检测
由于缺乏有力的一级证据,基因检测尚未被作为诊断标准之一予以推荐。但随着目前免疫相关治疗、靶向治疗等研究进展,基因检测有望成为用于诊断或指导后续治疗的推荐检测项目。
1.1.4 主要鉴别诊断
阴道恶性肿瘤需与阴道上皮萎缩、阴道HPV感染引起的阴道尖锐湿疣、阴道结核性溃疡、子宫内膜异位结节等鉴别,病理学检查是主要鉴别诊断方法。确诊原发性阴道恶性肿瘤还需排除子宫颈癌、外阴癌、子宫内膜癌、卵巢癌/输卵管癌、绒癌阴道转移、泌尿系/肠道来源恶性肿瘤等。
1.2 分期
阴道癌目前临床常用的分期标准仍为临床分期。依然采用阴道癌FIGO 2009年分期(表1)。
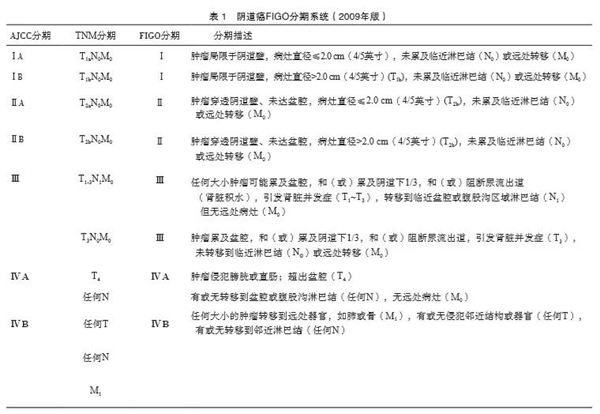
分期原则:① 阴道癌临床分期主要根据临床检查的全面评估。② 妇科检查需由两位或以上有经验的妇科肿瘤专科医师进行。③ 阴道癌分期需在治疗前确定,一旦确定,其后不能更改。④ 当分期有异议时,将分期定于较早的期别。⑤ 手术当中探查及术后病理学检查结果,或治疗中及治疗后发现转移,均不能改变分期。
1.3 治疗
1.3.1 治疗原则
由于缺乏大样本前瞻性研究,阴道恶性肿瘤尚无标准化治疗方案,临床上应遵循个体化原则,依据患者的年龄、疾病分期、病灶部位、组织病理学特征、肿瘤大小确定治疗方案,采用放射治疗或手术治疗,以及化疗等综合治疗,但预后较子宫颈癌差。由于发病率低,患者应集中于有经验的肿瘤中心进行治疗。阴道特殊类型恶性肿瘤详见后面相关章节,下述治疗特指阴道鳞癌。总体而言,阴道上段癌可参照子宫颈癌的治疗,阴道下段癌可参照外阴癌的治疗。由于阴道与膀胱、尿道、直肠间隔较小,不同部位淋巴引流不同,血管及淋巴管丰富、吻合支多等解剖学特点,肿瘤治疗难度大,且需注意不同治疗方式对生殖功能和性功能可能产生的影响[14]。
1.3.2 放疗
放疗适用于Ⅰ~Ⅳ期病例,是大多数阴道癌患者首选的治疗。尤其适用于Ⅱ期及以上中晚期患者及失去手术机会的患者。放疗优越性主要体现在可保留器官。在制定放疗计划时,MRI检查有重要的指导作用,可确定肿瘤大小、判断与邻近器官的空间结构关系[15]。
放疗包括腔内或近距离治疗及体外照射(external beam radiation therapy,EBRT)两部分。70 Gy为最优或较低阈值剂量,可提高阴道鳞癌的2年生存率及局部控制率,但可能导致3级或4级毒性反应。推荐阴道癌放疗的最佳剂量为 70~80 Gy(EQD2)。
1.3.2.1 体外照射
根据阴道癌生长的部位及大小、淋巴结转移情况进行个体化设计。
⑴ 放疗技术:放疗技术包括适型调强放疗(intensity-modulated radiotherapy,IMRT)、容积调强放疗(volumetric modulated arc therapy, VMAT)、螺旋断层放疗(TOMO)等,可以使病灶获得更高的放疗剂量,降低邻近器官放疗剂量,不良反应更少,推荐使用。
⑵ 阴道原发肿瘤区域放射野设计:主要照射范围包括阴道、阴道旁,如果肿瘤邻近或达阴道穹窿,需要包括子宫颈及子宫颈旁组织。
⑶ 淋巴结引流区放射野设计:肿瘤位于阴道中上段,其照射范围与子宫颈癌照射范围近似,主要包括髂内淋巴结、髂外淋巴结、闭孔淋巴结及骶前淋巴结。若盆腔淋巴结有转移,要包括髂总淋巴结;如果淋巴结转移到更高水平,应根据影像学检查确定照射范围。肿瘤位于阴道中下段,其照射范围与外阴癌照射范围近似,包括腹股沟、髂外、髂内和闭孔淋巴结引流区。如果肿瘤仅位于阴道下1/3,而且证实腹股沟淋巴结没有转移,可以不勾画髂内外淋巴结及闭孔淋巴结,仅包括腹股沟淋巴结引流区。腹股沟淋巴结照射,患者体位固定建议蛙腿或八字分开固定,能减少腹股沟皮肤放射性损伤。
⑷ 放射剂量:一般给予1.8~2.0 Gy/次,总量45~50 Gy,转移的肿大淋巴结可以同步加量或后期加量10~15 Gy。
⑸ 同步化疗:目前未见大样本前瞻性研究证实阴道癌同步化疗可以获益。一个纳入71例阴道癌的小样本回顾性研究提示,同期放化疗较单纯放疗对总生存期、无瘤生存期具有潜在获益。可以考虑采用顺铂或含铂类药物联合方案的同期化疗。
1.3.2.2 腔内放疗
主要针对阴道原发病灶及临近浸润区,腔内治疗根据具体情况可以选择不同的阴道施源器,或者联合组织间插植放疗,有报道[16]推荐对浸润深度≥0.5 cm、阴道中下段的病灶、体积较大的阴道肿瘤使用腔内联合组织间插植近距离放疗,以达到控制肿瘤、保护危及器官的目的。建议使用三维后装技术,可提高治疗有效率。借助3D打印技术的适型施源器可以加强保护,提高治疗满意度[17-19]。剂量推荐:阴道黏膜下0.5 cm或HR-CTV D90 5~7 Gy/次,每周1~2 次,总量24~30 Gy,联合体外放疗总量70~80 Gy(EQD2)。
1.3.2.3 各期放疗原则
⑴ Ⅰ期阴道癌:阴道肿瘤表浅,肿瘤浸润深度≤5 mm并且肿瘤宽度≤2 cm,仅给予阴道近距离放疗,阴道黏膜下0.5 cm,60 Gy以上。肿瘤浸润深度>5 mm或肿瘤宽度>2 cm,先用外照射治疗阴道肿瘤阴道旁区域及引流淋巴结区域,外照射后给予近距离放疗补量。
⑵ Ⅱ、Ⅲ期阴道癌:应用体外+腔内照射,外照射剂量为45~50 Gy,转移的肿大淋巴结可以同步加量或后期加量10~15 Gy。照射范围详见1.3.2.1体外照射⑵、⑶的放射野设计。常规照射20~30 Gy时需屏蔽直肠和膀胱,同时加用阴道腔内照射。若用调强放射技术时用40 Gy后再加用阴道腔内照射,如果肿瘤大,腔内放疗不能有效覆盖肿瘤区域,可以联合组织间插植。近距离放疗剂量:详见1.3.2.2 腔内放疗。
⑶ Ⅳ期:应采取个体化治疗,大多数患者采用姑息性治疗。ⅣA期患者可选择根治性放化疗,ⅣB期患者首选化疗,但是对于寡转移灶患者,仍然可能有治愈机会,可积极给予根治性放疗,治疗靶区因病灶范围而定。
1.3.2.4 术后辅助放疗
对于Ⅰ期阴道鳞癌的治疗,手术治疗与放疗的效果相似。FIGO分期、病理学类型是影响阴道癌预后的独立因素,肿瘤>4 cm、阴道受侵长度>2/3阴道壁也可能是影响因素,对于存在高危因素的患者,术后可联合放疗以增加局部控制率。如手术切缘及淋巴结阴性,则不用辅助放射治疗。少数Ⅱ期患者可以通过根治性手术治愈,术后建议辅助放疗者,行手术治疗后辅助放疗,预后会较好。
1.3.3 手术治疗
由于阴道解剖位置的特殊性,根治性手术创伤较大,副损伤多,对性功能影响大,对患者及性伴侣的生活质量有较大影响,故手术并非主要的治疗手段[20]。手术作为初始治疗仅用于早期、局限于阴道壁的小病灶。手术方式可以根据病情选择经腹、经阴道、经腹腔镜等。阴式路径更适用于局限于阴道壁的表浅小病灶。由于缺乏生存数据,选择腹腔镜手术应慎重,应用于放疗前卵巢悬吊、淋巴结活检较为安全。
⑴ 病变位于阴道壁上1/3的Ⅰ期患者:可行广泛全子宫和阴道上段切除,阴性切缘至少距病变1 cm,并行盆腔淋巴结切除。若已行子宫全切,可行子宫旁组织切除+阴道上段切除+盆腔淋巴结切除术。
⑵ 病变仅位于阴道壁下1/3的早期患者:可行阴道局部广泛切除/扩大切除(切缘距离病灶1 cm)+腹股沟淋巴结切除术,必要时切除部分尿道和外阴并同时做成形术。
⑶ 病变位于阴道壁中1/3的患者:需行广泛/次广泛全子宫切除、全阴道切除及腹股沟和盆腔淋巴结切除术,手术创伤大,患者往往难以接受而多选择放疗。
⑷ ⅣA期患者:若合并直肠阴道瘘或膀胱阴道瘘时行盆腔器官廓清术(全盆腔廓清术/前盆腔廓清术/后盆腔廓清术),但手术复杂,恢复慢,围手术期并发症风险较高。如在基层医院发现并确诊,建议转诊到有手术能力的肿瘤医学中心治疗。盆腔廓清术是指对肿瘤累及的相邻盆腔脏器进行整体切除,用在初始治疗时常为一种姑息手术。盆腔廓清术适应证中,阴道癌占17%,位居第二位。患者的5年生存率从原来的20%提高至30%~60%。盆腔廓清术分为Ⅰ型(肛提肌上型)、Ⅱ型(肛提肌下型)和Ⅲ型(肛提肌下联合外阴切除术型),其手术范围广、难度大,通常需要妇科、胃肠外科、泌尿外科医师的共同参与,切缘阴性对预后有重要意义。术后主要并发症(Clavien Dindo≥Ⅲ级)占40.4%,无并发症占19.2%。盆腔廓清术的常见并发症有伤口感染、尿路感染、败血症、脓肿等,晚期易发生肠梗阻、消化道和泌尿生殖道瘘,同时患者的社会心理障碍也可能长期持续存在。因此术前应严格筛选病例,充分评估患者病情,排除远处转移,明确肿瘤界限,严格把握手术适应证,术后积极康复管理[21-22]。
⑸ 卵巢移位手术:初始治疗选择放疗的早中期年轻患者,可于放疗前行腹腔镜下或经腹卵巢移位,同时予钛夹标记,为后续放疗做准备。晚期患者卵巢转移率未见报道,故保留卵巢需慎重。
⑹ 放疗前淋巴结切除手术:在经选择的病例,经腹腔镜或腹膜外切除增大的淋巴结可作为分期和治疗计划的一部分。
⑺ 阴道成形术:年轻阴道癌患者,特别是需要全阴道切除的患者,可以选择在阴道切除的同时行阴道成形术,维持术后性功能。术前充分告知,可以知情选择。覆盖材料可选择腹膜法、羊膜法、生物材料法、乙状结肠法等。
1.3.4 化疗
单纯化疗效果较差,常用于放疗的同步化疗。化疗并未增加老年患者的死亡率[23]。
辅助化疗多与手术或放疗联合用于晚期或肿瘤复发、转移患者的辅助治疗,作用有待评价。静脉化疗考虑给予3~4个疗程,其化疗方案与子宫颈癌或外阴癌类似,动脉灌注化疗选择以铂类药物为主的联合化疗方案,可作为中晚期原发性阴道癌患者姑息性治疗方法之一。
1.3.5 靶向及免疫治疗
阴道癌的靶向治疗及免疫治疗缺乏临床证据。免疫治疗(如帕姆单抗)适用于程序性死亡[蛋白]配体-1(programmed death ligand-1,PD-L1)阳性者以及微卫星高度不稳定(microsatellite instability-high,MSI-H)或错配修复基因缺陷(dificient mismatch repair,dMMR)的难治性子宫颈癌患者。靶向治疗如血管内皮生长因子抑制药物(如贝伐珠单抗)已经被推荐用于复发子宫颈癌的一线治疗。两者均已成为改善子宫颈癌预后的新策略,但是能否适用于阴道癌的临床治疗仍需后续关注临床试验结果[24-25]。
1.3.6 介入治疗
介入治疗多用于阴道病灶大出血、保守治疗无效时。采用双侧超选择性插管至双侧阴道动脉、子宫动脉或髂内动脉后以明胶海绵颗粒栓塞肿瘤供血血管。可同时进行动脉介入化疗。
1.4 预防
一级预防(疫苗):阴道癌与高危型HPV持续感染相关,尤其是HPV16亚型。作为子宫颈癌一级预防措施,HPV疫苗可减少子宫颈癌前病变的发生。有长期研究数据显示,开展HPV疫苗接种地区的HPV相关阴道癌有望减少。美国食品药品管理局(Food and Drug Administration,FDA)于2018年批准了HPV9价疫苗(重组疫苗)Gardasil 9的补充申请,扩大了疫苗的使用范围,用于预防由9种HPV类型导致的包括阴道癌和阴道上皮内瘤变(vaginal intraepithelial neoplasia,VaIN)2级和3级在内 的癌症与疾病[26-28]。二级预防(筛查):① 尚无证据支持常规筛查阴道癌。② 多次锥切术后仍持续有HSIL或持续高危型HPV阳性的女性,注意阴道癌筛查;若因宫颈癌及其癌前病变已切除子宫,术后建议长期随访,行阴道残端细胞学检查。③ 有阴道癌发生高危因素者,筛查方法以HPV联合细胞学更准确。
1.5 预后与随访
1.5.1 阴道癌预后
阴道癌预后与分期、病理学类型、组织分级、病灶部位及治疗方法相关,其中分期最为重要。鳞癌的不良预后因素还包括肿瘤大小(>4 cm)、病灶超出阴道上1/3、HPV感染状态和MIB-1指数(Ki-67增殖指数)。病理学类型、年龄、生育和性功能、一般状态都可影响治疗选择,从而可能影响预后。阴道癌Ⅰ~Ⅳ期患者5年生存率分别为73%、48%、28%和11%。鳞癌患者的预后优于非鳞癌患者。
1.5.2 阴道癌随访
第1年,每1~3个月1次:第2、3年,每3~6个月1次;3年后,每年1次。随访时行阴道细胞学涂片检查,必要时行阴道镜检查和必要的影像学检查。
2特殊类型的原发性阴道恶性肿瘤
2.1 阴道腺癌
阴道本身并无腺体,阴道腺癌可来自残余的中肾管、副中肾管或阴道的子宫异位结节。原发性阴道腺癌仅占原发性阴道恶性肿瘤的8%~10%,大部分确诊于14~22岁的年轻女性。有学者报道己烯雌酚与阴道的透明细胞癌相关,出现在孕16周前子宫内暴露的女性患儿中。已知或可疑己烯雌酚子宫内暴露者,推荐密切随访,每年进行细胞学筛查,必要时行阴道镜检查。非己烯雌酚暴露相关的阴道腺癌罕见,包括内膜样腺癌,可能与子宫内膜异位症相关。还有黏膜亚型,通常见于绝经后女性。大部分腺癌治疗方式同鳞癌。手术同样仅适用于Ⅰ期及部分轻度Ⅱ期的患者,通常保留卵巢。对于肿瘤直径<2 cm、浸润深度<3 mm的囊管状透明细胞腺癌患者若肿物远离子宫颈且可完整切除,则手术可保留生育功能,采用局部切除+阴道模具近距离放疗。17%的Ⅰ期阴道透明细胞腺癌有淋巴结转移,因此不提倡局部切除[29]。
年轻、早期、己烯雌酚相关腺癌患者有良好的5年生存率,达80%~87%。非己烯雌酚相关腺癌局部复发和远处转移风险高,预后欠佳,有报道5年总生存率仅为34%。
2.2 阴道恶性黑色素瘤
2.2.1 概述
恶性黑色素瘤是起源于黑色素母细胞的高度恶性肿瘤,发病率低,生长速度极快,误诊率高、治愈率低、预后差。其形成常伴随基因突变或表达异常的变化。通常好发于皮肤,原发于黏膜的恶性黑色素瘤少,占20%~30%。不同部位来源的黏膜恶性黑色素瘤具有类似的生物学行为、自然病程与转移模式。
与皮肤恶性黑色素瘤的种族分布不同,长期日光暴露并不是黏膜恶性黑色素瘤的主要致病原因。黏膜恶性黑色素瘤中BRAF、NRAS基因突变率很低,C-KIT基因突变则更为常见[30]。
正常妇女3%的阴道黏膜有黑色素瘤母细胞,是阴道恶性黑色素瘤的来源。阴道恶性黑色素瘤属于黏膜恶性黑色素瘤的一种,常见于绝经后女性,极其罕见,占女性恶性肿瘤的0.4%~0.8%,居女性生殖道恶性黑色素瘤的第二位,约占原发性阴道恶性肿瘤的3%。肿瘤生长快,容易血行转移,早期远处转移,由于缺乏系统性治疗的前瞻性临床研究证据,尚无标准治疗方式,治疗多参考皮肤黑色素瘤,但预后较皮肤恶性黑色素瘤差。手术是早期恶性黑色素瘤的主要治疗方式。在晚期和转移性阴道恶性黑色素瘤的治疗中,推荐放疗结合化疗或免疫治疗,在基因突变阳性病例中,新型免疫疗法和靶向疗法似乎颇有前景。
2.2.2 诊断方法
阴道恶性黑色素瘤的诊治应重视多学科团队(multidisciplinary team,MDT)的作用,MDT原则应该贯穿每一位患者的治疗全程,由妇科、骨与软组织肿瘤科、病理科、影像科等多个学科的专家共同分析患者的疾病资料,作出全面的评估,为患者制定最适合的整体治疗策略。
阴道恶性黑色素瘤的诊断主要根据临床表现、组织病理学检查及免疫组织化学染色。主要临床表现包括异常阴道流血、流液和肿块,10%的恶性黑色素瘤患者没有临床表现。45%的恶性黑色素瘤分布在阴道前壁,阴道后壁和侧壁分别占32%与24%。大约60%的患者病灶位于阴道的下1/3。恶性黑色素瘤尚无特异的肿瘤标志物,血清乳酸脱氢酶(lactate dehydrogenase,LDH)可用来指导预后。如果病灶不大建议完整切除后活检,部分/局部切取不利于组织学诊断和厚度测量。如病灶过大或已存在远处转移,方可局部取材活检,病理确诊后,尽快行手术或开始后续治疗,局部取材活检是否增加不良预后风险目前存在争议。针对皮肤切缘和早期恶性黑色素瘤,不推荐术中快速冷冻切片病理学检查。
阴道恶性黑色素瘤常伴有溃疡与坏死,需与鳞癌鉴别。恶性黑色素细胞类型多样,典型者存在黑色或棕色色素沉着,但有10%~23%为少色素或无色素,容易误诊,需借助免疫组织化学检查[31-33]。特异性的免疫组织化学检查指标主要有S-100、SOX10、HMB-45、波形蛋白(vimentin)、Melan-A等。
2.2.3 分期
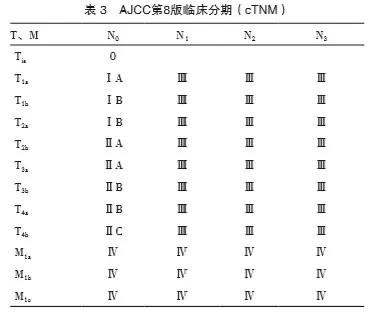
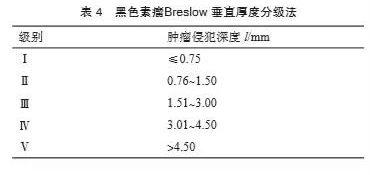
阴道恶性黑色素瘤尚无标准的分期系统,FIGO的阴道癌临床分期法由于没有整合肿瘤的大小以及区域淋巴结的状况,并不完全适用于阴道恶性黑色素瘤。既往曾建议参照外阴恶性黑色素瘤,建议使用美国癌症联合会(American Joint Committee on Cancer,AJCC)分期(AJCC第8版见表2,临床分期见表3)。或暂按照有无肌层侵犯分为Ⅰ期和Ⅱ期,出现区域淋巴结转移的为Ⅲ期,远处转移的为Ⅳ期。镜下Breslow垂直厚度分级法(表4)被认为对判断早期阴道恶性黑色素瘤的预后有意义[34-36]。


2.2.4 治疗
由于发病率低,相关研究较少,尚无标准的治疗方案。治疗主要参照黏膜恶性黑色素瘤及原发性阴道癌的处理方式。目前早期患者首选手术治疗,术后推荐辅助治疗。晚期患者采用综合治疗。建议对初诊患者进行C-KIT、BRAF和NRAS基因检测[37-38]。
⑴ 手术治疗:手术方式应结合肿瘤大小、浸润深度、单灶还是多灶以及有无肿大淋巴结制定个体化方案。早期阴道恶性黑色素瘤首选手术治疗,Ⅰ~Ⅲ期手术可有效地延长患者生存期。手术最需考虑的是原发肿瘤的处理及淋巴结的评估。手术方式:原发灶完整切除术,在保证阴性切缘的前提下,如果子宫双附件无受侵证据,不推荐预防性全子宫和双附件切除。手术切缘阴性是决定预后的关键因素,对应不同浸润深度皮肤恶性黑色素瘤的手术安全切缘有明确的要求,但阴道恶性黑色素瘤的手术安全切缘暂无统一标准。是否行区域淋巴结切除,存在争议,但若临床或影像学检查可见区域淋巴结转移需同时行区域淋巴结切除术,肿大的淋巴结建议切除。对于局部复发,手术仍是最主要的治疗方法。新诊断及复发的阴道恶性黑色素瘤不建议局部广泛切除以及盆腔廓清术。
⑵ 化疗:黏膜恶性黑色素瘤较皮肤恶性黑色素瘤对化疗更为敏感,术后辅助化疗可提高总生存率,优于辅助干扰素治疗。达卡巴嗪是化疗药物当中的首选用药,以达卡巴嗪或其口服类似物替莫唑胺为主的单药或联合治疗是目前主要的化疗方案。中国临床肿瘤学会(Chinese Society of Clinical Oncology,CSCO)黑色素瘤诊疗指南推荐紫杉醇/白蛋白结合型紫杉醇+卡铂方案也可用于黏膜恶性黑色素瘤的化疗[37]。
⑶ 免疫治疗:因恶性黑色素瘤有很强的免疫原性,免疫治疗是无法手术/复发转移阴道恶性黑色素瘤的主要治疗手段。免疫治疗药物:① 高剂量干扰素-α2b:由于不能明显提高总生存率及存在明显的毒性而不再是有高危因素的阴道恶性黑色素瘤的标准治疗药物,但部分患者仍可从中获益,因而目前用于部分患者的备选。② 高剂量白细胞介素-2(interleukin-2,IL-2):是第一个在转移性恶性黑色素瘤患者中能使部分患者获得长期临床缓解的免疫治疗药物,但目前已基本不用。③ 免疫检查点抑制剂,如细胞毒性T淋巴细胞相关抗原4(cytotoxic T lymphocyte associated antigen-4,CTLA-4)抗体、程序性死亡[蛋白]-1(programmed death-1,PD-1)抗体、PD-L1抗体等:联合应用可提高疾病缓解率,PD-1抑制剂(nivolumab和pembrolizumab)已被美国FDA批准与CTLA-4抑制剂(ipilimumab)联合使用治疗BRAF V600野生型转移性恶性黑色素瘤患者。特瑞普利单抗被中国国家药品监督管理局 (National Medical Products Administration,NMPA)批准用于既往接受全身系统性治疗失败的不可切除或转移性恶性黑色素瘤[40]。
⑷ 放疗:一般认为恶性黑色素瘤对放疗不敏感,但黏膜恶性黑色素瘤对放疗的反应性优于皮肤恶性黑色素瘤。放疗主要包括辅助性放疗和姑息性放疗。辅助性放疗主要用于不适宜手术的患者以及手术切缘阳性的患者,可进一步提高局部控制率。仅推荐用于以控制局部复发为首要目的的患者,或在无法进行全身性辅助治疗的患者中作为备选。术前放疗作为新辅助治疗可缩小瘤体有利于手术的实施。姑息性放疗一般用于控制恶性黑色素瘤的转移(骨和脑),比辅助性放疗的效果更好。
⑸ 靶向治疗:建议所有患者治疗前进行基因检测,目前成熟的靶点是BRAF、C-KIT和NRAS,其检测结果可指导预后、分子分型和晚期治疗。BRAF突变的恶性黑色素瘤患者可从BRAF抑制剂维莫非尼治疗中获益,但黏膜恶性黑色素瘤总体BRAF突变率非常低,所以BRAF抑制剂靶向治疗的范围也非常窄。而发生C-KIT突变者较多,在黏膜恶性黑色素瘤等特定病理学类型中达23%,伊马替尼(imatinib)是一种C-KIT基因的小分子抑制剂,美国国立综合癌症网络(National Comprehensive Cancer Network,NCCN)治疗指南中将其作为C-KIT突变的转移性恶性黑色素瘤的指导用药。基于基因检测的BRAF V600E突变的转移性恶性黑色素瘤患者可从维莫非尼、达拉非尼、曲美替尼治疗中获益,目前更推荐达拉非尼联合曲美替尼。推荐进行NRAS、BRAF、C-KIT等28个基因的基因检测,可为恶性黑色素瘤的分子分型、晚期治疗和预后预测提供临床参考[41]。
2.2.5 预后
阴道恶性黑色素瘤的预后与肿瘤大小、肿瘤厚度、是否伴有溃疡、淋巴结转移、镜下有丝分裂率(mitotic rate,MR)等因素有关。由于阴道淋巴引流系统复杂,复发、转移的方向和程度也复杂多样。阴道恶性黑色素瘤5年生存率很低, 文献报道在0~25%,需要注意进行局部复发的监测随访。
2.3 胚胎性横纹肌肉瘤
又叫葡萄样肉瘤(即横纹肌肉瘤),发病年龄早,好发于儿童及青少年,20%发生在下生中国抗癌协会妇科肿瘤专业委员会阴道恶性肿瘤诊断与治疗指南(2021年版)22殖道,超过50%是胚胎组织亚型。阴道横纹肌肉瘤在儿童的任何年龄均可发生,大多数发生在2岁以内。主要症状为阴道流血,晚期患者可有腹痛、腹部包块或其他远处转移症状。
肿瘤呈息肉状物或结节状病灶充满阴道,亦或葡萄状肿物突出于阴道口,以局部浸润为主,转移多以区域淋巴结为主。依据活组织病理学检查确诊,有时需要在麻醉下行阴道检查以明确诊断。分期可参考美国横纹肌肉瘤研究协作组或欧洲儿童肿瘤协会的标准。
阴道横纹肌肉瘤罕见,尚无一级证据支持最优治疗方案。推荐多学科团队制定治疗方案,尤其是涉及儿童和青少年病例,建议转诊到有治疗经验的医学中心。
胚胎性横纹肌肉瘤患者的主要治疗方案包括手术、化疗和放疗。
2.3.1 手术
尽量保留器官的生理功能,初治病灶评估可以实施完整切除的建议先行病灶切除。如存在子宫颈原发病灶巨大、阴道大块肿瘤、疾病范围广等危险因素,可行新辅助化疗后再实施手术治疗;手术联合化疗对幼女阴道横纹肌肉瘤治疗可获得满意的效果。
2.3.2 化疗
阴道横纹肌肉瘤的相关研究机构最具有权威性的是下述两大研究组织,一是欧洲的国际小儿肿瘤学会恶性间叶肿瘤委员会(Malignant Mesenchymal Tumor Committee of the International Society of Pediatric Oncology,ISPO-MMT),另外一个是美国的组间横纹肌肉瘤研究组(The Intergroup Rhabdomyosarcoma Study Group,IRSG)。依据患儿年龄、肿瘤分期、肿瘤部位、肿瘤来源及肿瘤切除情况来指导后续化疗方案及巩固疗程。
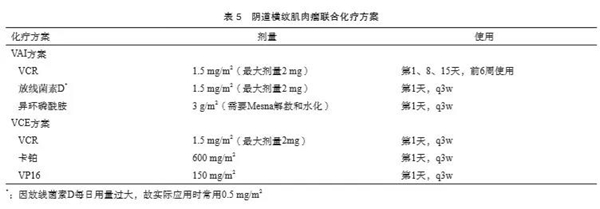
联合化疗方案可用于术后辅助治疗及术前新辅助治疗。联合化疗常用方案有VAI(VCR+KSM+异环磷酰胺)方案,或者VCE方案(VCR+卡铂+VP16)。参考用法见表5。
2.3.3 放疗
放疗只考虑用于未控及复发病例治疗,建议放疗前咨询生育医师,评估卵巢保护的先行方案。放疗可导致远期不良反应,如有可能应避免放疗。
治疗后患者的生存率较高,多数患者预后良好,长期生存率在90%以上。故建议对儿童阴道横纹肌肉瘤应积极治疗,保留生理、生育功能[42-43]。
3复发性阴道恶性肿瘤
生殖道本身及生殖道外其他部位的肿瘤都有可能转移至阴道,阴道复发性恶性肿瘤可以局限于阴道或不局限于阴道,可以来源于阴道癌的复发,也可以来源于其他器官恶性肿瘤的阴道复发转移。来源于盆腔脏器的肿瘤主要是通过种植、直接的浸润、淋巴道及血行转移;而来源于身体其他部位的肿瘤主要是通过血行转移。
由于阴道原发恶性肿瘤仅占阴道恶性肿瘤的10%,因此发现阴道病变时,需追问阴道或其他部位的恶性肿瘤病史,并进行全身检查,评估病变范围。组织病理学检查结果证实,与既往肿瘤病理学同源是复发诊断的金标准。若除阴道病灶外存在其他复发转移病灶,则应遵循原发疾病的治疗原则进行治疗。
3.1 临床表现
局限于阴道的复发性恶性肿瘤常因异常阴道流血、分泌物增多或者阴道肿块而被发现。
3.2 诊断
直视下/阴道镜下活检是明确病理学诊断的主要方法。MRI可评估局部病灶范围及与周围器官的空间关系;膀胱镜/肠镜可评估膀胱、尿道/直肠的受侵程度;PET/CT有助于排除其他转移病灶。
3.3 治疗
局限复发的病例,如果初治没有接受放疗或者复发部位在原放射野以外,能切除者应给予积极的根治性治疗,可以考虑手术切除后继续个体化放疗±化疗±近距离放疗±免疫或靶向治疗的综合治疗。位于既往放射野内的可切除小病灶,经仔细选择可以考虑病灶切除或近距离放疗。对于不可切除者,可以综合选择放疗±全身系统性治疗。手术以病灶完整切除、切缘阴性为原则,不需要根治性切除,以免增加手术风险与创伤。阴道局部复发病灶侵及膀胱或直肠,可以选择盆腔廓清术。
总之,对于复发局限于阴道的恶性肿瘤若经手术或放疗有实现彻底去除肿瘤的可能,则采取积极的治疗措施仍可使肿瘤消失或缩小,达到一定的治疗效果甚至获得根治。
4VaIN
4.1 概述
VaIN是局限于阴道上皮内不同程度的不典型增生性改变,多为阴道浸润癌的癌前病变。高危型HPV持续感染是VaIN的主要致病因素。大多数VaIN患者没有症状,以往报道发病率仅占下生殖道上皮内瘤变的0.4%,随着子宫颈癌筛查的开展、子宫颈病变规范化诊治工作的推进和阴道镜技术的提高,VaIN的发病率呈上升趋势[44]。中国报道2015年VaIN发病率已高达下生殖道上皮内瘤变的13.08%[45]。2014年世界卫生组织 (World Health Organization,WHO)第4版《女性生殖器官肿瘤分类》中更改了以往的三级分类法(VaIN Ⅰ、VaIN Ⅱ和VaIN Ⅲ),用鳞状上皮内病变替换VaIN这一术语,将其作为别名使用,删除鳞状细胞原位癌这一分类,并接受LAST项目建议,将“瘤变”修改为“病变”,归类为鳞状细胞癌前病变。阴道低级别鳞状上皮内病变 (low-grade squamous intraepithelial lesion,LSIL)包括VaIN Ⅰ、鳞状上皮轻度不典型增生、湿疣样变;阴道HSIL包括鳞状上皮中度不典型增生、重度不典型增生、VaIN Ⅱ、VaIN Ⅲ及鳞状细胞原位癌[46]。
4.2 诊断
4.2.1 临床表现
VaIN患者常缺乏特异性临床表现,少数表现为阴道分泌物增多或性交后出血。子宫切除术后的VaIN大多数发生在因宫颈癌或CIN切除子宫者,少数也发生在因妇科良性疾病、内膜癌或卵巢、输卵管癌等切除子宫者[44,47]。
4.2.2 辅助检查
VaIN的诊断推荐采用子宫颈上皮内瘤变(cervical intraepithelial neoplasia,CIN)诊断的三阶梯步骤即细胞学和(或)高危型HPV-阴道镜-组织病理学诊断。
4.2.2.1 细胞学和高危型HPV检查
在VaIN筛查中,高危型HPV检测灵敏度高于细胞学,建议联合筛查[47-48]。VaIN患者多数是由于子宫颈癌筛查异常就诊。对于因子宫颈癌或CIN切除子宫的患者,阴道细胞学联合高危型HPV检查有助于提高VaIN的检出率[49]。
4.2.2.2 阴道镜检查
VaIN常呈多灶性改变,多累及穹窿部和阴道上1/3,HSIL甚至可累及全阴道。阴道镜下VaIN的异常图像主要为微乳头样增生、醋白上皮、点状血管和碘不着色上皮,随着VaIN级别升高,异常图像更典型。子宫颈癌和CIN病史是VaIN发生的高危因素,VaIN常与CIN并存,这样阴道镜检查时除观察子宫颈外,还需要对全阴道进行评估,可疑部位活检确诊。对于子宫切除术后患者,VaIN常出现于阴道残端缝合皱褶内,尤其是两侧顶角处,检查时应充分暴露避免漏诊。
4.2.2.3 组织病理学检查
阴道镜指导下对阴道壁可疑部位活检是VaIN诊断的金标准。类似于子宫颈癌前病变的诊断,VaIN Ⅱ的H-E染色诊断结果同样存在一致性较低的问题,当形态学鉴别高级别或低级别病变存在争议时,推荐采用免疫组织化学检查辅助鉴别诊断,包括p16、Ki-67。
4.3 治疗
4.3.1 治疗原则
VaIN的治疗应综合考虑病灶情况(范围、部位、级别、数量)和患者情况(年龄、生育要求等)。
4.3.2 阴道LSIL(VaIN Ⅰ)的治疗
阴道LSIL患者经过阴道镜检查及活检,排除隐匿的阴道HSIL后,可以观察,不治疗,部分病变可自行退变,可密切随访1年,必要时再治疗[50]。
4.3.3 阴道HSIL(VaIN Ⅱ~Ⅲ)的治疗
阴道HSIL应给予及时、合理的治疗,以降低发展为浸润癌的风险。
4.3.3.1 药物治疗
适用于多发性病灶的阴道HSIL患者,包括5%咪喹莫特乳膏、5-氟尿嘧啶(5-fluorouracil,5-FU)乳膏等。5-FU治疗文献推荐剂量为每周2 g,连用10~12周,不良反应主要有阴道烧灼感、性交困难、溃疡和渗出物增多,也有5-FU治疗后出现阴道腺病的文献报道,值得关注。5%咪喹莫特为免疫反应调节剂,阴道给药耐受性较好,疗效肯定,对HPV具有较高的清除率。推荐从每周1次增加至每周3次给药,连续治疗12周,不良反应主要是阴道烧灼感、疼痛、溃疡,全身不良反应少见[51]。
4.3.3.2 物理治疗
推荐CO2激光汽化、电灼等方法,具有创伤小、操作简便等优点,尤其适用于多发性病灶或病灶可以清楚暴露的阴道HSIL患者,特别注意治疗前需有明确的组织病理学诊断并排除浸润癌。临床应用较广的为CO2激光,治疗前行阴道镜评估,以Lugol碘液对病变部位及范围定位,于不着色区域以CO2激光汽化病灶,功率为 4~15 W,外缘距离病灶0.5 cm,治疗深度至少为1.5 mm[50,52]。对于复发性VaIN患者,可重复实施CO2激光治疗。另外,还有超声外科吸引系统(CUSA)、射频消融术(RFA)、光动力疗法[53]等治疗手段,需要大规模临床研究验证。
4.3.3.3 手术治疗
适用于局灶性、复发性或不除外浸润癌的阴道HSIL患者,以及保守性治疗无效、病变进展风险高、不适合随访的患者,推荐手术治疗。常用术式包括阴道病灶切除术、阴道顶端切除术。绝经后阴道HSIL患者,如病变范围广泛累及整个阴道或高度怀疑阴道癌时,可考虑全阴道切除,因手术可能引起严重的并发症,选择应慎重并充分知情同意。
4.3.3.4 近距离放射治疗
近距离放射治疗不应作为阴道HSIL的一线治疗方法,仅适用于VaINⅢ,且有子宫颈癌治疗史、病变范围广泛或其他治疗方法无效时,可采用后装腔内放射治疗。主要不良反应为阴道纤维化、缩窄和影响性功能等,而且放疗后限制了日后实施放疗和手术治疗。
4.3.4 特殊人群VaIN的治疗
4.3.4.1 妊娠合并VaIN
妊娠期VaIN在全面检查排除浸润癌后,推荐分娩后再进行医疗干预。
4.3.4.2 子宫颈癌放疗后的VaIN
子宫颈癌放疗后随访过程中,薄层液基细胞学检查(thinprep cytologic test,TCT)的检查结果受放疗影响容易出现假阳性。高危型HPV再次持续阳性,尤其高危型HPV-DNA高值需警惕子宫颈癌放疗后的VaIN。阴道镜下取活组织进行病理学检查是诊断的金标准,由于放疗后阴道壁纤维化而使得活检取材困难,必要时可疑区域多点活检。若发现VaIN,如为LSIL,可严密观察;如为HSIL,应及时治疗,但因阴道纤维化,治疗中应注意预防损伤,目前治疗方案尚无循证医学证据,根据文献报道可选择药物治疗、物理治疗,如为VaINⅢ且阴道镜改变可疑浸润或病变范围广泛可根据情况补充腔内放射治疗等。由于放疗后VaIN多位于阴道上段,若采用腔内放疗,放射剂量的设定需参考既往放疗的范围与剂量,避免发生严重的膀胱、直肠并发症。
4.4 随访
VaIN治疗后需要长期随访,治疗后每6个月随访1次,连续随访2年无异常,可改为每年随访1次,随访内容包括细胞学、高危型HPV和阴道镜检查。
致谢:感谢北京大学肿瘤医院肾癌黑色素瘤内科迟志宏教授对本指南《阴道恶性黑色素瘤指南》章节写作的指导和建议;感谢中国医学科学院北京协和医院妇产科杨佳欣教授对本指南《阴道横纹肌肉瘤指南》章节写作的指导和建议。
[参考文献]
中国抗癌协会妇科肿瘤专业委员会. 阴道恶性肿瘤诊断与治疗指南(第四版)[J]. 中国实用妇科与产科杂志, 2018, 34(11): 1227-1229.
Committee of Gynecologic Oncology, China Anticancer Association. Guidelines to the diagnosis and treatment of vaginal malignant tumors(4th edition)[J]. Chin J Pract Gynecol Obstet, 2018, 34(11): 1227-1229.
ADAMS T S, CUELLO M A. FIGO cancer report 2018. Cancer of the vagina[J]. Int J Gynecol Obstet, 2018, 143(suppl 2): 14-21.
中华预防医学会疫苗与免疫分会. 子宫颈癌等人乳头瘤病毒相关疾病免疫预防专家共识[J]. 中华预防医学杂志, 2019(8): 761-803.
Vaccine and Immunization Branch, Chinese Preventive Medicine Association. Expert consensus on immunoprophylaxis of human papillomavirus-related diseases[J]. Chin J Prev Med, 2019(8): 761-803.
HORN L C, HÖHN A K, HAMPL M, et al. Interdisciplinary S2k guidelines on the diagnosis and treatment of vaginal carcinoma and its precursors-recommendations on surgical pathology for histopathological workup, diagnostics, and reporting[J]. Pathologe, 2021, 42(1): 116-124.
LIMA M, RIO G, HORTA M, et al. Primary vaginal malignancies: a single oncology centre experience[J]. J Obstet Gynaecol, 2019, 39(6): 827-832.
曾 月, 廖 婷, 陈丽来, 等. 影响原发性阴道癌预后的相关 因素分析[J]. 中国肿瘤临床, 2017, 44(12): 612-615.
ZENG Y, LIAO T, CHEN L L, et al. Prognosis-relevant factors in primary vaginal carcinoma[J]. Chin J Clin Oncol, 2017, 44(12): 612-615.
廖 婷. 阴道癌的治疗方法和预后因素的临床及Meta分析 研究[D]. 南宁: 广西医科大学, 2014.
LIAO T. The treatment and prognostic factors of vaginal carcinoma and a Meta-analysis[D]. Nanning: Guangxi Medical University, 2014.
吕笑冬, 杨俊芳, 张 坤. 残端阴道上皮内瘤变的临床特征分析[J]. 癌症进展, 2020, 18(16): 1631-1633.
L Ü X D, YANG J F, ZHANG K. Clinical features of vaginal intraepithelial neoplasia at the stump[J]. Oncol Prog, 2020, 18(16): 1631-1633.
张玥月, 张 新. 残端阴道病变的诊疗进展[J]. 世界最新医学信息文摘, 2018, 18(96): 26-27.
ZHANG Y Y, ZHANG X. Progress in diagnosis and treatment of residual vaginal lesions[J]. World Latest Med Inf, 2018, 18(96): 26-27.
陈燕钦, 何春妮, 洪新如. 全子宫切除术后阴道上皮内瘤样病变治疗探讨[J]. 国际妇产科学杂志, 2018, 45(5): 523526.
CHEN Y Q, HE C N, HONG X R. Approach on treatment of vaginal intraepithelial neoplasia after total hysterectomy[J]. J Int Obstet Gynecol, 2018, 45(5): 523-526.
LIMA M, RIO G, HORTA M, et al. Primary vaginal malignancies: a single oncology centre experience[J]. J Obstet Gynaecol, 2019, 39(6): 827-832.
WHO classification of tumours·5th edition--female genital tumours[EB/OL].[2021-04-30]. https://www.iarc.who. int/research-groups-esc-wct-keypublications/.
中华医学会妇科肿瘤检验医学专家委员会. 妇科肿瘤标 志物应用专家共识[J]. 山东大学学报(医学版), 2018, 56(10): 3-8.
Expert Committee of Gynecological Oncology Lab Medicine, Chinese Medical Doctor Association of Lab Medicine. Expert consensus on the application of gynecological tumor markers [J]. J Shandong Univ Heal Sci, 2018, 56(10): 3-8.
何 薇, 胡丽娜. 原发性阴道癌治疗进展及预后分析[J]. 现代医药卫生, 2018, 34(11): 1662-1665.
HE W, HU L N. Treatment progress and prognosis of primary vaginal cancer[J]. J Mod Med Heal, 2018, 34(11): 16621665.
YANG J, DELARA R, MAGRINA J, et al. Management and outcomes of primary vaginal cancer[J]. Gynecol Oncol, 2020, 159(2): 456-463.
倪烨韧, 何廷淦. 调强放疗后程三维腔内后装放疗治疗原发性阴道癌的临床疗效评价[J]. 中西医结合心血管病电子 杂志, 2018, 6(24): 73.
NI Y R, HE T G. Clinical evaluation of three-dimensional intracavitary brachytherapy for primary vaginal cancer after intensity modulated radiotherapy[J]. Cardiovasc Dis J Integr Tradit Chin West Med, 2018, 6(24): 73.
马 爽, 周常锋. 3D打印技术在阴道癌放射治疗中的应用效 果评价[J]. 岭南急诊医学杂志, 2020, 25(5): 504-506.
MA S, ZHOU C F. Evaluation of the application effect of 3D printing technology in vaginal cancer radiotherapy[J]. Lingnan J Emerg Med, 2020, 25(5): 504-506.
晏俊芳. 3D打印技术在妇科恶性肿瘤术后阴道腔内照射中的应用研究[D]. 北京: 北京协和医学院, 2018.
YAN J F. Study on the application of 3D printing technology in intravaginal irradiation after gynecological cancer surgery [D]. Beijing: Peking Union Medical College, 2018.
马 爽, 周常锋. 3D打印技术在阴道癌放射治疗中的应用效 果评价[J]. 岭南急诊医学杂志, 2020, 25(5): 504-506.
MA S, ZHOU C F. Evaluation of the application effect of 3D printing technology in vaginal cancer radiotherapy[J]. Lingnan J Emerg Med, 2020, 25(5): 504-506.
BOA R, GRÉNMAN S. Psychosexual health in gynecologic cancer[J]. Int J Gynecol Obstet, 2018, 143: 147-152. 中国抗癌协会妇科肿瘤专业委员会阴道恶性肿瘤诊断与治疗指南(2021年版)
TER GLANE L, HEGELE A, WAGNER U, et al. Pelvic exenteration for recurrent or advanced gynecologic malignancies-analysis of outcome and complications[J]. Gynecol Oncol Rep, 2021, 36: 100757.
徐 琳, 杨 慧, 燕 锦, 等. 盆腔廓清术治疗复发子宫颈癌12例临床分析[J]. 中国临床医生杂志, 2020, 48(6): 652655.
XU L, YANG H, YAN J, et al. Clinical analysis of 12 cases of pelvic exenteration for patients with recurrent cervical cancer [J]. Chin J Clin, 2020, 48(6): 652-655.
刘 孜, 代 丽. 老年妇科恶性肿瘤的放射治疗策略[J]. 实用妇产科杂志, 2019, 35(8): 573-576.
LIU Z, DAI L. Radiotherapy strategy of gynecological malignant tumor in the elderly[J]. J Pract Obstet Gynecol, 2019, 35(8): 573-576.
彭莛婷, 唐均英. 复发性子宫颈癌治疗策略研究进展[J]. 现代医药卫生, 2020, 36(21): 3446-3450.
PENG T T, TANG J Y. Research progress of treatment strategies for recurrent cervical cancer[J]. J Mod Med Heal, 2020, 36(21): 3446-3450.
BASU P, MUKHOPADHYAY A, KONISHI I. Targeted therapy for gynecologic cancers: toward the era of precision medicine [J]. Int J Gynaecol Obstet, 2018, 143(Suppl 2): 131-136.
李少伟, 王致萍, 池 鑫, 等. 人乳头瘤病毒疫苗的研究进展 [J]. 厦门大学学报(自然科学版), 2021, 60(2): 290-305. LI S W, WANG Z P, CHI X, et al. Research progress on human papillomavirus vaccines[J]. J Xiamen Univ Nat Sci, 2021, 60(2): 290-305.
陈 汶. 人乳头瘤病毒疫苗安全性研究的新进展[J]. 中华预防医学杂志, 2021, 55(3): 428-434.
CHEN W. New research progress of the safety of human papillomavirus vaccine [J]. Chin J Prev Med, 2021, 55(3): 428-434.
尤淑文, 叶 菁, 吕卫国. 人乳头瘤病毒疫苗的应用及研究进展[J]. 浙江医学, 2020, 42(15): 1669-1672.
YOU S W, YE J, LÜ W G. Application and research progress of human papillomavirus vaccine[J]. Zhejiang Med J, 2020, 42(15): 1669-1672.
石一复. 外阴阴道疾病[M]. 北京: 人民卫生出版社, 2005: 1-467.
SHI Y F. Vulvovaginal diseases[M]. Beijing: People’s Health Publishing House, 2005: 1-467
朱笕青, 杨 莉. 阴道恶性黑色素瘤的诊治[J]. 中国实用妇科与产科杂志, 2017, 33(4): 333-337.
ZHU J Q, YANG L. Diagnosis and management of patients with malignant vaginal melanoma[J]. Chin J Pract Gynecol Obstet, 2017, 33(4): 333-337.
WOHLMUTH C, WOHLMUTH-WIESER I, MAY T, et al. Malignant melanoma of the vulva and vagina: a US populationbased study of 1863 patients[J]. Am J Clin Dermatol, 2020, 21(2): 285-295.
GARBE C, AMARAL T, PERIS K, et al. European consensusbased interdisciplinary guideline for melanoma. Part 1: diagnostics-update 2019[J]. Eur J Cancer, 2020, 126: 141158.
中华人民共和国国家卫生健康委员会. 胰腺癌诊疗规范(2018年版)[J]. 中华普通外科学文献(电子版), 2019, 13(4): 253-262.
National Health Commission of the People’s Republic of China. Guidelines for diagnosis and treatment of pancreatic cancer (2018 Edition)[J]. Chin Arch Gen Surg Electron Ed, 2019, 13(4): 253-262.
FRUMOVITZ M, ETCHEPAREBORDA M, SUN C C, et al. Primary malignant melanoma of the vagina[J]. Obstet Gynecol, 2010, 116(6): 1358-1365.
GARBE C, AMARAL T, PERIS K, et al. European consensusbased interdisciplinary guideline for melanoma. Part 2: Treatment-Update 2019[J]. Eur J Cancer, 2020, 126: 159177.
Network NCC. NCCN Clinical Practice Guidelines in Oncology (NCCN Guidelines®): Cutaneous Melanoma Version 1.2021, 2021. [EB/OL][2021-04-30]https://www.nccn.org/ professionals/physician_gls/PDF/cutaneous_melanoma-chinese. pdf.
中国临床肿瘤学会指南工作委员会. 中国临床肿瘤学会 (CSCO)黑色素瘤诊疗指南-2020[M]. 北京: 人民卫生出 版社, 2020.
Guidelines Working Committee of Chinese Society of Clinical Oncology. Guidelines for diagnosis and treatment of melanoma of Chinese Society of Clinical Oncology (CSCO)-2020[M]. Beijing: People's Health Publishing House, 2020.
中国抗癌协会肉瘤专业委员会软组织肉瘤及恶性黑色素瘤学组. 皮肤和肢端恶性黑色素瘤的外科治疗规范中国专家 共识1.0[J]. 中华肿瘤杂志, 2020, 42(2): 81-93.
Soft Tissue Sarcoma and Malignant Melanoma Group of Sarcoma Professional Committee of China Anti-Cancer Association. Chinese expert consensus on the surgical treatment of cutaneous/ acral melanoma V1.0[J]. Chin J Oncol, 2020, 42(2): 81-93.
DITTO A, BOGANI G, MARTINELLI F, et al. Surgical management and prognostic factors of vulvovaginal melanoma [J]. J Low Genit Tract Dis, 2016, 20(3): e24-e29.
WANG H Y, WU X Y, ZHANG X, et al. Prevalence of NRAS mutation, PD-L1 expression and amplification, and overall survival analysis in 36 primary vaginal melanomas[J]. Oncologist, 2020, 25(2): e291-e301.
YU Y, TSE K Y, LEE H H Y, et al. Predictive biomarkers and tumor microenvironment in female genital melanomas: a multiinstitutional study of 55 cases[J]. Mod Pathol, 2020, 33(1): 138-152.
MEZA J L, ANDERSON J, PAPPO A S, et al. Analysis of prognostic factors in patients with nonmetastatic rhabdomyosarcoma treated on intergroup rhabdomyosarcoma studies Ⅲ and Ⅳ: the Children’s Oncology Group[J]. J Clin Oncol, 2006, 24(24): 3844-3851.
STEVENS M C, et al. Overall and event-free survival for patients with parameningeal tumors, who were younger than 3 years[J]. JCO, 2005, 23: 2618.
ZHANG J, CHANG X H, QI Y F, et al. A retrospective study of 152 women with vaginal intraepithelial neoplasia[J]. Int J Gynaecol Obstet, 2016, 133(1): 80-83.
丛 青, 汪 清, 高蜀君, 等. 2013—2015年阴道镜下阴道上皮内瘤变检出率的变化趋势[J]. 中华妇产科杂志, 2017, 52(4): 239-243. Cong Q, Wang Q, Gao S J, et al. Detection trend of vaginal intraepithelial neoplasia diagnosed by colposcopy guided biopsy from 2013 to 2015[J]. Chin J Obstet Gynecol, 2017, 52(4): 239-243.
KURMAN R J, CARCANGIU M L, HERRINGTON C S, et al. WHO classification of tumours of female reproductive organs [M]. 4th ed. Lyon: IARC Press, 2014: 228-253.
CONG Q, SONG Y, WANG Q, et al. A retrospective study of cytology, high-risk HPV, and colposcopy results of vaginal intraepithelial neoplasia patients[J]. Biomed Res Int, 2018, 2018: 5894801.
宋 昱, 隋 龙, 汪 清, 等. 1 467例阴道上皮内瘤变的液 基细胞学及HPV检测的回顾性分析[J]. 复旦学报(医学 版), 2018, 45(4): 530-535. SONG Y, SUI L, WANG Q, et al. Retrospective analysis of liquid based cytology and HPV test on 1 467 cases of vaginal intraepithelial neoplasia[J]. Fudan Univ J Med Sci, 2018, 45(4): 530-535.
中国医师协会微无创医学专业委员会妇科肿瘤专委会, 中国优生科学协会女性生殖道疾病诊治分会, 中国优生科学 协会肿瘤生殖学分会. 阴道上皮内瘤变诊治专家共识(2020)[J]. 中国实用妇科与产科杂志, 2020, 36(8): 722-728.
Special Committee of Gynecological Tumor of Micrononinvasive Medical Specialist Committee of Chinese Medical Doctor Association, Diagnosis and Treatment Society of Female Reproductive Tract Diseases. Expert consensus on diagnosis and treatment of vaginal intraepithelial neoplasia[J]. Chin J Pract Gynecol Obstet, 2020, 36(8): 722-728.
GURUMURTHY M, CRUICKSHANK M E. Management of vaginal intraepithelial neoplasia[J]. J Low Genit Tract Dis, 2012, 16(3): 306-312.
TRANOULIS A, LAIOS A, MITSOPOULOS V, et al. Efficacy of 5% imiquimod for the treatment of vaginal intraepithelial neoplasia-a systematic review of the literature and a metaanalysis[J]. Eur J Obstet Gynecol Reprod Biol, 2017, 218: 129-136.
宋 昱,戴 斐,隋 龙,等. CO2激光气化治疗外阴和阴道上皮内瘤变191例临床分析[J]. 复旦学报(医学版), 2015, 42(4): 511-516.
SONG Y, DAI W, SUI L, et al. Clinical analysis on 191 cases of vaginal and vulvar intraepithelial neoplasia treated with CO2 laser vaporization[J]. Fudan Univ J Med Sci, 2015, 42(4): 77-82.
张琼英. 光动力疗法在高级别阴道上皮内瘤变中的疗效和 安全性评估[D]. 郑州: 郑州大学, 2020.
ZHANG Q Y. Evaluation of efficacy and safety of photodynamic therapy in vaginal high-grade intraepithelial neoplasia[D]. Zhengzhou: Zhengzhou University, 2020.
 妇产科在线APP下载
妇产科在线APP下载













