近年来妊娠期糖尿病(GDM)发病率逐年上升,加拿大研究发现,10年之间GDM和妊娠前糖尿病(包括1型和2型糖尿病)的发病率分别从2.7%和0.7%增至5.6%和1.5%[1]。2014年我国GDM发病率高达18.9%[2]。GDM导致不良母婴结局(肩难产、剖宫产、大于胎龄儿、早产和新生儿严重畸形)的风险增加[1]。2019年加拿大妇产科医师协会(SOGC)更新了GDM临床指南,回顾了GDM诊断和产科管理有关的证据,评价了对孕产妇和胎儿的近期及远期影响[3]。本文就该指南要点进行解读。
1 妊娠期糖尿病的筛查和诊断标准
1.1 两步法和一步法 SOGC(2019)指南推荐:①加拿大糖尿病协会(CDA)2013年指南提出的GDM筛查和诊断首选“两步法”。所有妊娠妇女应在妊娠24~28周时接受筛查,第一步是采用非禁食50 g葡萄糖负荷试验(GCT),检测服糖后1小时血糖,若1小时血糖≥7.8mmol/L,则应进行第二步即2小时75 g口服葡萄糖耐量试验[4](III-B)。②CDA 2013年指南提出的“一步法”作为替代筛查方案。妊娠妇女应在妊娠24~28周时接受筛查,直接采用2小时75g口服葡萄糖耐量试验(OGTT),检测空腹血糖、服糖后1小时血糖、服糖后2小时血糖(III-B)。但是两步法和一步法中2小时75g OGTT试验诊断阈值是不同的,详细区别见表1 CDA2013首选法和替代法。
解读:1项全球多中心的前瞻性研究(高血糖和不良妊娠结局-HAPO研究)提供的数据可用于帮助制定GDM的诊断阈值[3] 。指南建议对所有妊娠24~28周的孕妇通过“两步法”进行GDM筛查,或者使用“一步法”。尽管“两步法”和“一步法” 因诊断阈值不同可能会导致某些混乱,但本指南强调应保持与CDA指南 (2013)一致。因此,建议每个医疗机构始终选择其中一种方法,确保检验报告保持规范和一致性。
美国妇产科医师协会(ACOG)、美国糖尿病协会(ADA)、澳大利亚GDM协会(ADIPS)、CDA、国际糖尿病与妊娠研究组(IADPSG)和世界卫生组织(WHO)也陆续出台了GDM诊断标准,见表1[3]。
表1 GDM的筛查和诊断标准(mmol/L)
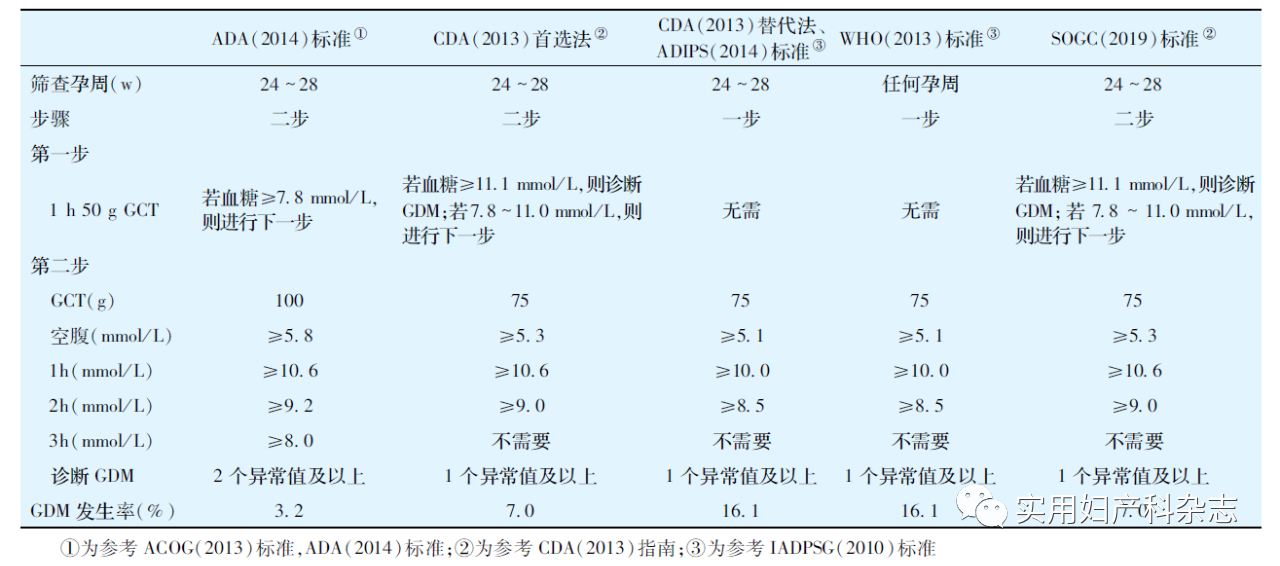
通过表1所提供的全球范围内使用的葡萄糖阈值,筛查和诊断策略的摘要,可以看出GDM的发生率在3.2%~16.1%变化。这种发生率的变化具体取决于所使用的阈值和筛查人群的组成,因此选择合适的诊断标准是有必要的。本次SOGC(2019)指南仍然和SOGC(2016)指南一样,推荐首选CDA(2013)指南所提出的“两步法”标准进行糖尿病筛查。
采用1小时50g非禁食GCT作为GDM的筛查试验存在以下争议:①无法识别只是空腹血糖升高的孕妇;②筛查结果的重复性不够理想;③筛查阳性者没有全部进行第二步诊断试验;④延迟GDM的诊断;⑤试验的敏感性仅为76.6%。不过该筛查试验在北美广泛使用,因此SOGC推荐继续使用50g非禁食GCT作为低危孕妇的主要筛查方法。CDA-SOGC(2013)联合委员会确定,如1小时50g非禁食GCT 的血糖值≥11.1mmol/L,则无需进行2小时75gOGTT,即可诊断GDM[3]。SOGC关于GDM诊断步骤及筛查标准见图1。
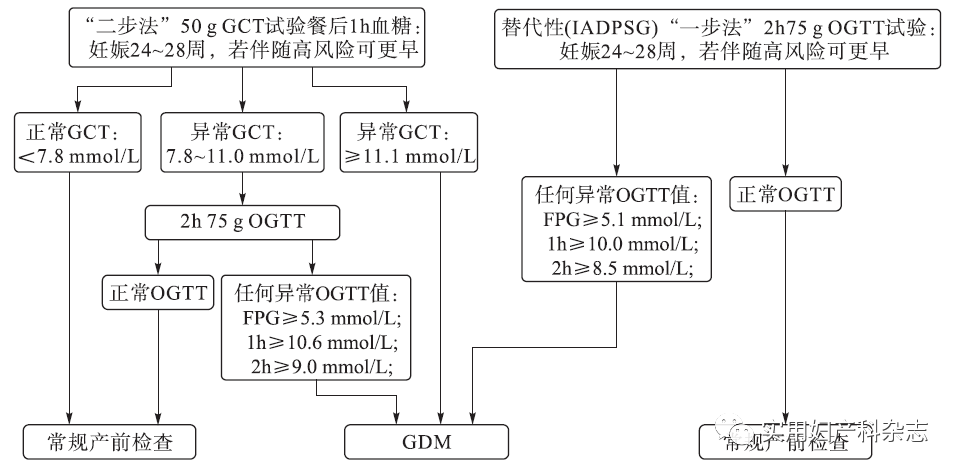
图1 妊娠期糖尿病筛查标准及流程
1.2 特殊类型孕妇的筛查策略 SOGC(2019)指南推荐:如果存在GDM的高危因素,则应在妊娠早期进行筛查。如果早期正常,则应在妊娠24~28周进行复查。无论任何原因漏诊,或者临床怀疑为晚发型GDM,则应随时进行筛查或诊断(II-2B)。
解读:如果孕妇出现临床症状或合并高危因素如:年龄>35岁、肥胖(孕前BMI> 30 kg/m2)、种族(原住民、非洲、亚洲、西班牙裔、南亚)、糖尿病家族史、多囊卵巢综合征、黑棘皮症、糖皮质激素使用史、既往GDM病史或巨大儿分娩史等,则应在妊娠早期进行筛查,以发现非典型的2型糖尿病,并及早干预,改善母婴结局。如果筛查结果呈阴性,或者临床怀疑为晚发型GDM,则在妊娠24~28周重复进行[4]。
另外减肥手术后妊娠变得越来越普遍。研究发现,减肥手术后(Roux-en-Y胃旁路术)妊娠的孕妇行GDM诊断试验时阳性率增加,试验中反应性低血糖的发生率高达58%,但其不良妊娠结局发生率并不比其他GDM孕妇更高 [5]。该类人群可能存在碳水化合物代谢异常,目前缺乏这类孕妇GDM诊断标准的证据。
2 妊娠期糖尿病的产前管理
通过对GDM孕妇进行产前管理可降低与GDM相关的围产期并发症的风险,并且降低了将来患2型糖尿病的风险[3]。管理目标为:①优化胎儿的生长并预防巨大儿;②降低胎死宫内的风险;③降低子痫前期的风险;④降低剖宫产率;⑤降低包括肩难产、产伤和新生儿低血糖在内的新生儿并发症的风险。
2.1 血糖控制 SOGC(2019)指南推荐:孕前糖尿病或GDM的妇女应由多学科团队管理,以期达到并维持正常血糖(II-2B)。
解读:控制GDM孕妇的血糖水平可降低子痫前期、巨大儿、肩难产和剖宫产的风险[6]。多学科团队成员通常包括产科、内分泌科、营养科等医护人员;管理措施有医学营养管理、体重管理、运动和饮食建议、药物治疗、超声检查等[7]。2013年CDA 指南建议血糖控制的目标为:空腹血糖<5.3 mmol/L;餐后1小时<7.8mmol/L或餐后2小时<6.7 mmol/L,SOGC指南推荐采用此标准控制血糖目标。通常先采用饮食和运动来控制血糖。如果非药物干预1~2周后血糖控制不满意,则应采取药物治疗(用胰岛素或口服降糖药)[4]。
2.2 优化胎儿生长 SOGC(2019)指南推荐:孕前糖尿病或GDM孕妇,从妊娠28周开始,每3~4周评估1次胎儿生长状况和羊水量(II-2B)。
解读:有研究证明基于“严格”的孕妇血糖控制[保持空腹自我血糖监测(SMBG)<5.0mmol/L和餐后2小时以<6.7 mmol/L]的胰岛素治疗,与基于超声的胎儿腹围百分比和更“宽松”的母体血糖控制(禁食SMBG<6.6 mmol/L和餐后2小时<11.1 mmol/L),两种方法产生同等的围产期结局(剖宫产率、小于胎龄儿、大于胎龄儿、新生儿低血糖症及新生儿护理入院率)[3] 。前者需要进行频繁的葡萄糖监测以及大量的胰岛素治疗,而后者可以识别出新生儿发病风险低的妊娠并仅对高危人群进行强化监测或治疗。因此基于胎儿生长的GDM管理,通过每3~4周超声检查测量胎儿腹围有助于指导血糖的控制[8,9],即严格控制血糖,以防止巨大儿的发生;如果胎儿腹围较小,则可以放松血糖的控制以防止出现小于胎龄儿[3] 。
最近1项对多个研究(244493例胎儿)的荟萃分析表明,羊水过少与新生儿出生体质量<10%、新生儿死亡率呈密切正相关,羊水过多与新生儿出生体质量>90%呈密切正相关,羊水量的异常与不良妊娠结局的强烈关联,意味着可以通过羊水量在一定程度上预测个体未来发生不良妊娠结局的风险[10]。而孕妇在血糖控制不佳的情况下,血糖浓度与羊水指数水平平行,与糖尿病相关的羊水过多是羊水葡萄糖浓度升高的结果[11]。因此羊水量可在一定程度上评估胎儿的生长情况,从而作为评估GDM母体血糖控制的1个指标[12]。
2.3 胎儿健康评估 SOGC(2019)指南推荐:建议孕前糖尿病和GDM孕妇,妊娠36周开始每周1次的胎儿健康评估(III-A)。
解读:孕前糖尿病和GDM孕妇,妊娠36周以后胎盘功能减退,应每周进行1次胎儿健康评估。健康评估包括无应激试验、无应激试验联合羊水指数测量、胎儿生物物理评分(BPP)。1项2134例孕前糖尿病和GDM的孕妇的研究发现,每周2次的无应激试验联合羊水指数评估可以减少死胎的发生[3]。然而,BPP在GDM产前监测中的作用,尚未证实。
2.4 高危孕妇的胎监策略 SOGC(2019)指南推荐:如果同时合并其他高危因素,如肥胖、血糖控制不佳、大于胎龄儿、死胎史、高血压、小于胎龄儿等,建议进行更早和更频繁的胎儿健康监测。当怀疑胎儿生长受限(FGR)时,应采用脐动脉和胎儿大脑中动脉多普勒超声监测(II-2A)。
解读:对于合并其他高危因素的孕妇,本次妊娠发生不良妊娠结局的可能性更高,应更早和更频繁地进行胎儿健康监测,即从妊娠28周开始,每2周1次超声评估胎儿健康情况并适时调整直至分娩。通过这种灵活的早期管理,可以降低胎儿过度生长的风险或因过低的血糖水平而引起的胎儿生长不足的风险[13]。如果怀疑FGR,则应进行脐动脉和大脑中动脉多普勒检查,作为评估胎盘功能和胎儿状况的一部分[14],同时采用相对宽松的血糖控制方案。
3 终止妊娠的时机
SOGC(2019)指南推荐:①对于疑似巨大儿的GDM孕妇建议在妊娠38周以后选择引产。②对于GDM的孕妇,应根据其血糖控制情况和其他高危因素在妊娠38~40周选择性引产(II-2B)。
解读:目前使用的各种分娩前胎儿体质量估计方法准确性较差,但疑似巨大儿仍应引起重视 。Boulvain等[15]在研究中证实,与期待治疗相比,引产疑似巨大儿可降低肩难产和相关并发症的风险。引产并没有增加剖宫产的几率,但却增加自发阴道分娩的可能性。目前只有1项随机临床试验将GDM孕妇选择性引产与期待治疗的结果进行比较[3] ,结果显示:妊娠38周后的期待治疗并未降低或增加剖宫产的发生率;但是,期待治疗组中大于胎龄儿和肩难产的发生率增加。因此对于疑似巨大儿的GDM孕妇建议在妊娠38周以后选择引产。
多项研究表明,GDM导致死胎的风险增加[3] ,死胎的高峰孕周在妊娠36~42周[16] 。饮食控制的GDM孕妇,选择在妊娠40周前引产,可减少死胎的发生[17];采用胰岛素治疗的GDM孕妇,可考虑在妊娠39周引产[18]。与妊娠39~40周时分娩的GDM孕妇相比,进行期待治疗母儿风险更高[19]。
4 糖皮质激素在妊娠期糖尿病患者中的应用
4.1 胰岛素与糖皮质激素 SOGC(2019)指南推荐:①对于需要使用产前糖皮质激素治疗的GDM孕妇,依据与非糖尿病孕妇相同指征和孕周,采用相同剂量的产前糖皮质激素治疗(III-B)。②建议对既往患有糖尿病或血糖控制不佳的孕妇使用糖皮质激素时,应密切监测血糖,同时需要调整胰岛素使用剂量(III-B)。
首次使用糖皮质激素后,建议根据CDA指南进行以下胰岛素调整:第1天:将夜间胰岛素剂量增加25%;第2天和第3天:将所有胰岛素剂量增加40%;第4天:将所有胰岛素剂量增加20%;第5天:将所有胰岛素剂量增加10%~20%;第6天和第7天:逐渐将胰岛素减少至使用糖皮质激素前的剂量。
解读:目前缺乏GDM孕妇产前使用糖皮质激素安全性和疗效的研究[20] 。因此,采用无糖尿病孕妇相同的产前皮质类固醇激素给药标准似乎是合理的[21]。
CDA (2018)指南指出,对于接受糖皮质激素治疗的孕妇采取调整后的胰岛素剂量可避免严重低血糖、酮症酸中毒和严重高血糖的发生[22]。在这些需要用胰岛素控制血糖的孕妇中,因为糖皮质激素具有升高血糖的作用,所以在使用糖皮质激素治疗后相应的胰岛素剂量也需要进行调整。并实时关注这群孕妇的血糖水平,从而尽量避免因糖皮质激素治疗所带来的严重并发症。由于GDM孕妇的酮症酸中毒是胎儿死亡的潜在风险[23],对于血糖控制不佳的孕妇,也建议在糖皮质激素使用后密切监测血糖水平,避免出现血糖巨大波动。
4.2 筛查策略 SOGC(2019)指南推荐:进行GDM筛查应在使用糖皮质激素之前,或至少停止7天以后(III-B)。
解读:糖皮质激素在有早产风险的孕妇中广泛应用,通常这个时期会进行GDM的筛查,但是糖皮质激素会导致血糖升高,这使得GDM的诊断变得困难。Fisher等[24]采用一步法进行GDM筛查,接受倍他米松治疗的孕妇中GDM的总发生率为14%;而根据美国国家糖尿病数据组标准,使用3小时100 g OGTT的对照组中GDM的总发生率为4%[3] 。已经证明,使用倍他米松的孕妇中有约48%的孕妇血糖异常会超过1周。因此,建议糖皮质激素使用后1周内不进行糖耐量试验。
5 产后咨询
5.1 产后筛查 SOGC(2019)指南推荐:GDM的产妇应在产后6周至6个月行75g葡萄糖耐量试验,以检测是否患有糖尿病前期和糖尿病(II-2A)。
解读:产后随访过程中,多达三分之一的妇女会出现糖尿病或糖耐量受损。据估计,有15%~50%产妇远期会发展为2型糖尿病[3]。因此有必要选择合适的时间段以及诊断标准来对这些GDM妇女进行产后糖尿病筛查。建议在产后6个月之内以及准备下次妊娠时进行,就是说产后筛查最少有1次,如果准备再次妊娠,则需要备孕时再一次进行筛查。筛查选用一步法,且产后血糖筛查一步法的阈值不同于妊娠期阈值(见图2)。

图2 妊娠期糖尿病妇女产后检查流程及诊断标准
最近有研究报道表明,通过对GDM产妇的早期生活方式干预,可以显著降低产后发生血糖调节受损的风险。生活方式干预包括(饮食建议:增加蔬菜、水果、高纤维谷物和鱼类的摄入量;用植物油代替动物脂肪;用低脂乳制品和肉类代替高脂;并限制高能量产品的摄入。体力活动:每周进行150分钟中等强度的体育锻炼。健康体质量:产后达到怀孕前的体质量。而对于超重女性,建议体质量减轻5%~10%)[24]。及时发现是否患有糖尿病前期或2型糖尿病,并及早干预治疗,对改善这些妇女的远期生活质量至关重要。GDM妇女产后检查流程及诊断标准见图2。
5.2 母乳喂养 SOGC(2019)指南推荐:强烈建议所有妊娠前糖尿病或GDM的孕妇在分娩后进行母乳喂养(II-2A)。
解读:鼓励产妇在分娩后立即进行母乳喂养,以避免发生新生儿低血糖,并在产后至少持续哺乳6个月,以降低儿童肥胖和母体高血糖的风险[3] 。一项最新前瞻性研究表明,妊娠前糖尿病或GDM的妇女产后较高的泌乳强度和较长的泌乳时间与2型糖尿病2年发病率较低相关[25]。所以,强烈推荐妊娠前糖尿病或GDM的孕妇在分娩后进行更长时间和频率更高的母乳喂养,这对母婴的健康是极有好处的。
本次指南对很多方面做了更新,关于糖皮质激素的使用监测规范以及产后筛查的建议非常有意义。但也留下了很多需要继续研究的课题。比如:①减肥人士的GDM筛查标准需要专门定制;②评估引产或期待治疗对GDM孕妇围产期死亡率的影响,制定更详细的标准为血糖控制良好的GDM和孕前糖尿病孕妇提供最佳分娩时机;③需要有GDM孕妇产前使用皮质类固醇安全性和疗效的研究,并制定出合适的产前皮质类固醇激素给药标准等等。GDM已经成为全球性问题,期待引起广大医护人员的重视,为保障母婴安全积极行动。
(参考文献略)
本文刊登于《实用妇产科杂志》2021年1月第37卷1期,如需转载,请注明出处
 妇产科在线APP下载
妇产科在线APP下载













