在我国,子宫内膜癌是仅次于宫颈癌的妇科生殖道第二常见的恶性肿瘤。随着研究的不断深入,我们对子宫内膜癌患者已经有了较为规范的的诊断和治疗原则,但仍然有一些未解之谜等待我们去探索,去逐步认识。特别是,随着分子时代的到来,子宫内膜癌分子分型检查逐渐在临床获得应用。
作者:赵辉 何玥(吴玉梅知名专家教授团队)
审校:吴玉梅
单位:首都医科大学附属北京妇产医院妇瘤科
一. 子宫内膜癌现有分期分型有哪些局限?
沿着子宫内膜癌的研究发展历程,我们可以看到,过去主要依据分期判断预后、决定治疗方案。例如,肿瘤是局限于子宫体,还是侵犯到宫颈,或者是局限于盆腔还是扩散到远处,分期的不同无疑对患者预后的判断有着至关重要的意义,至今也仍然以此作为指导治疗的重要依据。
不过,分期并不是判断预后的唯一依据,因为不同临床分型、病理分型、组织分化均对判断预后、选择治疗方法起着非常重要的作用。例如,同一期别,需要根据是否为雌激素依赖型,将其分为I型和II型。I型为雌激素依赖型肿瘤,预后明显好于II型非雌激素依赖型肿瘤,其特点详见图1描述。

图1. 子宫内膜癌病理分型。
但是,子宫内膜癌和其他肿瘤一样,具有肿瘤异质性,有些病例两种亚型可以有相互重叠,很难完全区分是I型或II型,因此仅按照是否雌激素依赖将子宫内膜癌分成两型,对于指导个体化治疗存在一定的缺陷性。此外,病理是诊断子宫内膜癌的“金标准”,然而,在临床上,由于使用不同的病理标准,病理医生对相同病理诊断标准解读不同,肿瘤形态学模糊不清,可能难以准确分类,导致治疗不足或过度治疗。
文献报道,10%~20%的子宫内膜癌病理存在分歧,从而影响子宫内膜癌患者治疗方式的选择。这就造成了临床上的一些现象,如一些患者即使为同一分期、同一分型,预后却存在着明显的差异。
近年来,随着分子时代的到来,子宫内膜癌分子分型不但能准确预测预后,而且能指导精准治疗,在不同医院或者不同地区诊断具有高度一致性,因此,越来越受到妇科肿瘤专家的认可。
二. 什么是分子分型?这种分型又有什么意义?
众所周知,我们的身体是由各种不同的分子组成的,其中最能决定人类生物特性的就是遗传物质,包括我们耳熟能详的DNA和RNA,也可以说是染色体或基因。这些生物大分子决定了人体的很多自然属性及生物特征。遗传物质从宏观上决定了我们属于人类这个物种,而微观上影响我们的身高、肤色、脸型,甚至饮食偏好。在医学领域,我们更为关心的是,哪些基因突变导致人类更容易罹患某种遗传疾病。
分子诊断,就是在我们已知的诸如分期、分型等分类方法的基础上,通过检测人体细胞的遗传物质,判断预测以及与某种疾病或肿瘤的相关性,包括发病的可能性以及发病以后的生存状况。总体来说,分子检测对于子宫内膜癌患者有三个用处,即预测疾病预后、帮助选择治疗方式、判断是否携带肿瘤遗传疾病的易感基因。
1. 预测疾病预后
随着分子医学的进步,不断在分子水平上对肿瘤进行研究。2013年肿瘤基因图谱(TCGA)提出了子宫内膜癌的分子分型计划,应用多平台分析,整合基因组学、转录组学、蛋白组学、基因拷贝数量和甲基化数据,研究并划分了4类不同的分子亚型。
(1)POLE超突变(POLE acculturated)
(2)微卫星不稳定高突变(micro satellite instability hyper mutated,MSI-H)
(3)低拷贝数异常(copy number abnormalities-low,CN-L)
(4)高拷贝数异常(copy number abnormalities-high,CN-H)
基于以上分子分型,结合病理分类,指南将子宫内膜癌分为“子宫内膜样癌POLE”、“子宫内膜样癌MSI-H”、“子宫内膜样癌CN-L”和“浆液性癌、子宫内膜样癌CN-H”四类。前三类均为子宫内膜样癌,只有第四类CN-H组包括除子宫内膜样癌之外的其他高级别子宫内膜癌。这一新的分类方法将为今后对子宫内膜癌的预后判断及辅助治疗提供重要的指导。
子宫内膜癌患者中POLE突变发生率约为7%,带有POLE突变患者的预后最好,CN-H发生率约为26 %,预后最差,MSI-H和CN-L总发生率约占67%,预后处于四型别的中间位置(图2)。2020年NCCN指南首次推荐了子宫内膜癌分子分型为TCGA分子分型,具体TCGA分型程序流程见图3。表1总结了TCGA分子分型特点及其对预后的影响。
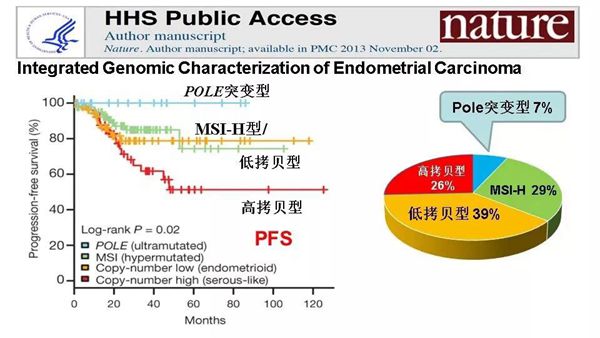
图2. TCGA子宫内膜癌分子分型及预后。
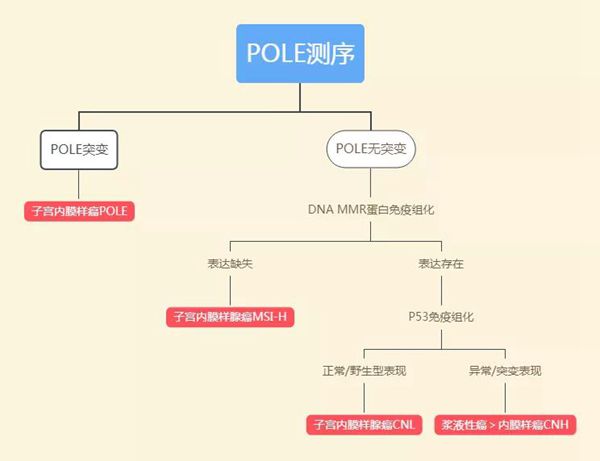
图3. NCCN子宫内膜癌指南推荐TCGA分型程序流程。
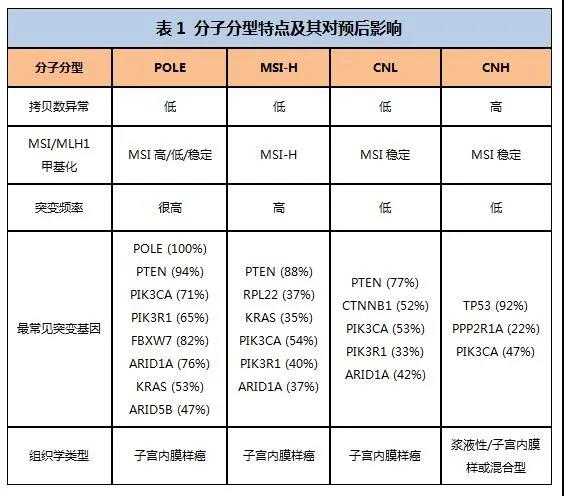
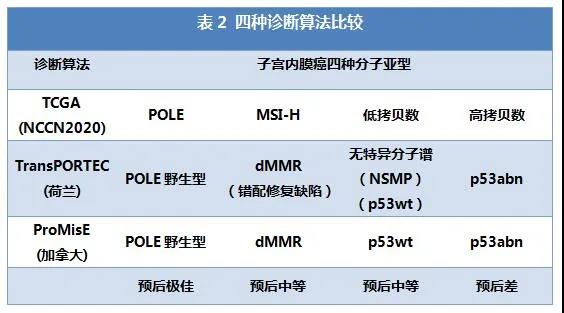
子宫内膜癌分子分型除了美国TCGA方法外,还有加拿大ProMisE方法和荷兰transPORTEC方法。其实,上述所谓三种分子分型方法大同小异,只是诊断算法不一致,具体各型别对应分型方法,见表2。
2. 帮助选择治疗方式
2017年5月23日,美国FDA批准了帕博利珠单抗用于治疗不可切除或转移的MSI-H患者或dMMR型实体瘤患者,而无需考虑肿瘤部位或组织学,从而使该药成为首个获美国批准的PD-1/ PD-L1通路阻断药物,使得一部分其他传统方式治疗失败的子宫内膜癌患者看到了新的希望(表3)。另外,对于以往我们认为最为无奈的复发性高级别浆液性子宫内膜癌患者,如果基因检测显示其HER2扩增,那么诸如曲妥珠单抗以及阿法替尼等药物则可能延长生存期。
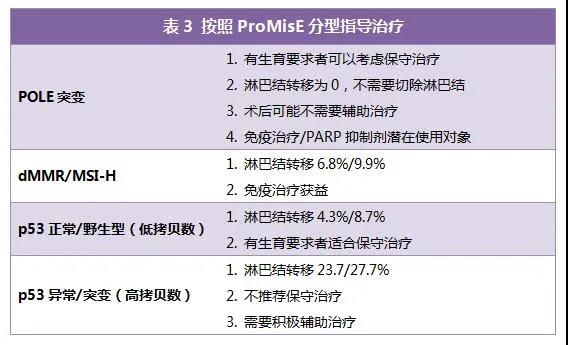
除此以外,基因检测还可以提示哪种患者不适用某些免疫治疗,如MDM2/4、EGFR、ALK、PTEN、JAK1/2、DNMT3A等,就是潜在的免疫治疗负向基因。由此可见,基因检测在指导某些传统治疗无效的子宫内膜癌患者中起到了重要的作用。
3. 判断是否携带肿瘤遗传疾病的易感基因
基因检测还可以作为遗传性子宫内膜癌筛查的重要指标,从而对某些尚未罹患子宫内膜癌的患者提供一些信息。在多种遗传性疾病中,与子宫内膜癌关系最密切的为林奇综合征(Lynch syndrome)。Lynch综合征是一种常染色体显性遗传肿瘤综合征,可引起结直肠及其他部位(包括子宫内膜、卵巢、胃、小肠、肝胆、上尿道、脑和皮肤等)发生肿瘤,其风险高于正常人群。其主要由MLH1、MSH2、MSH6、PMS2等基因胚系变异造成,与遗传性肠癌不同,Lynch综合征相关不同基因突变导致子宫内膜癌发生风险不同,MSH6主要引起遗传性子宫内膜癌(表4)。
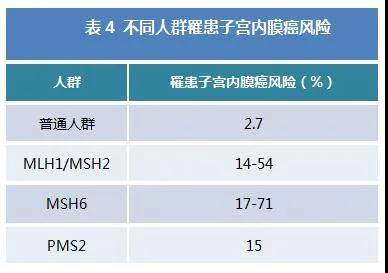
具有MLH1、MSH2、MSH6、PMS2等基因胚系变异的Lynch综合征患者,子宫内膜癌发生风险远高于普通人群。而且,Lynch综合征患者初始诊断子宫内膜癌后,10年内发生第2种癌症的风险约为25%,最常见的是肠癌或卵巢癌,15年内风险升至50%,且半数患者子宫内膜癌出现于结直肠癌之前。
研究显示,50岁以下的子宫内膜癌患者,发生Lynch综合征的概率是9%。如此之高的比例,让我们不得不重视子宫内膜癌患者的基因检测,尤其对于50岁以下或者有家族史的子宫内膜癌或结肠癌患者,更应该建议进行基因检测和遗传咨询,必要时可进行预防性全子宫+双附件切除术。
三. 小结
综上所述,基因检测对于子宫内膜癌患者,不论是在预测预后、指导治疗,还是遗传筛查方面,都有着极为重要的意义。随着分子生物学标志物的不断更新,更多的肿瘤相关基因可能还会陆续被找到。相信随着时间的推移,更多的肿瘤患者可以从基因检测中获益,分子时代已经来临!

吴玉梅,主任医师、二级教授、博士生导师,首都医科大学附属北京妇产医院妇瘤科主任。
学术兼职:中华医学会妇科肿瘤分会委员、北京医学会妇科肿瘤学分会副主任委员、北京妇产学会外阴阴道疾病分会副主委、北京医学会肿瘤学分会委员、中国老年医学学会妇科分会会长。
擅长领域:致力于妇科肿瘤临床、科研和教学工作。
主要研究方向:宫颈癌放射敏感及放射抵抗机制、妊娠合并宫颈病变的筛查策略、妇科恶性肿瘤的预防。
科研成果:发表妇科肿瘤相关SCI论文30余篇,中文核心期刊论文100余篇;主持国家基金、省科技重点研发项目等多项,获省部级科技奖3项,国家发明专利1项。
个人荣誉:全国医德标兵、北京市先进工作者、北京市三八红旗奖章等。

赵辉,医学博士,教授,首都医科大学附属北京妇产医院妇瘤科副主任医师,拉萨市人民医院妇产科援藏主任,中国老年医学学会妇科分会青年委员会副主任委员。
擅长领域:子宫肌瘤、宫颈病变、宫颈癌、子宫内膜癌、卵巢癌、妇科炎症、子宫内膜异位症、子宫肌腺症等的诊断治疗。从事妇科肿瘤工作二十余年,在妇科良恶性肿瘤诊治方面有着丰富经验。
吴玉梅教授妇科肿瘤知名专家团队简介
首都医科大学附属北京妇产医院妇瘤科是国家重点科室,每年诊治妇科恶性肿瘤患者上千例,拥有北京市唯一的妇科肿瘤临床及组织样本库。是全国少数可进行手术、放疗、化疗、靶向及免疫等综合性治疗的科室。目前拥有多项国际及国家临床试验进行中。
吴玉梅教授从事妇科肿瘤临床工作30余年,致力于妇科肿瘤如宫颈癌、卵巢癌及子宫内膜癌等疑难杂症相关研究,擅长宫颈癌及癌前病变、子宫恶性肿瘤、卵巢良恶性肿瘤以及妊娠期合并妇科肿瘤的诊断及治疗,包括手术、放疗、化疗、内分泌治疗、靶向治疗及免疫治疗等;现兼任中华医学会妇科肿瘤分会委员、北京医学会妇科肿瘤学分会副主任委员、北京妇产学会外阴阴道疾病分会副主委、北京医学会肿瘤学分会委员、中国老年医学学会妇科分会会长等职务,国务院特贴专家;主持国家级、省部级等多项课题;出版专著2部,发表学术论文100余篇发表SCI 文章30余篇,多次获得妇幼健康科技成果奖和华夏医学科学技术奖;获得的个人荣誉包括全国医德标兵、北京市先进工作者、北京市三八红旗奖章等。
吴玉梅教授领衔的妇科肿瘤知名专家团队,成员有主任医师、副主任医师、主治医师、住院医师10余名,以及博士、硕士研究生20余名,致力于各种妇科肿瘤及疑难病例的临床、教学及科研工作。
 妇产科在线APP下载
妇产科在线APP下载













