背景
据估计,心血管疾病在所有妊娠中占1%~4%,是导致母体死亡最常见的非产科原因。近些年来随着对心脏病(包括心肌病)的管理和治疗以及对孕妇和胎儿/儿童护理水平的提高,母胎结局均有积极改善。因此,对此类患者能否妊娠的态度已经从慎重转变为由多学科联合监护尽最大努力保障孕产期母胎/婴安全,多学科专业人员包括产科、心脏病、麻醉和新生儿科等。
心肌病
定义、分类和病因学
心肌病是指心肌结构和功能异常,不存在冠状动脉疾病、高血压、足以引起心肌异常的瓣膜病和先天性心脏病等疾病证据(图1)。心肌病可以是后天获得,也可以是遗传因素造成,包括不同类型,如肥厚型心肌病(HCM)、致心律失常性右室心肌病(ARVC)、左室致密化不全、限制型心肌病(RCM)和扩张型心肌病(DCM)。DCM存在异质性,包括特发性和遗传性,可由病毒感染、炎症性疾病、心动过速、有毒物质(酒精、其他毒品和药物)和Takotsubo心肌病引起。围产期心肌病(PPCM)是妊娠期发现的最常见的心肌病,一般归为DCM。
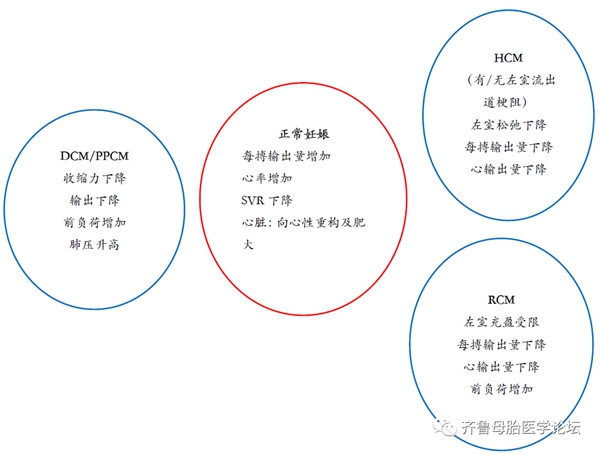
图1. 心肌病患者妊娠期血流动力学变化。DCM:扩张型心肌病;HCM:肥厚型心肌病;PPCM:围产期心肌病;RCM:限制型心肌病。
因发病相对少见,妊娠期心肌病并未得到充分重视和阐释。在过去的十年中,关于妊娠期心肌病病例报告和少量研究已有报道。
流行病学
成人中HCM和DCM的估计患病率为0.2%~0.4%,ARVC的估计发病率为0.02%~0.05%,限制性心肌病更少见。HCM和ARVC主要为遗传因素,而DCM和RCM存在混合原因。尽管HCM是最常见的遗传性心肌病,但在孕妇中只有0.2%得以诊断。
Kaiser Permanente健康系统,作为全美最大的非营利性健康计划,包括990万名成员。其数据表明,2003年至2014年,孕妇心衰患者中有333例PPCM(68.2%),34例非缺血性心肌病(6.9%),17例HCM(3.5%)。
ROPAC注册研究是一项由欧洲心脏病学会心脏调查项目管理的妊娠和心脏病自愿登记研究,从2007年到2011年,共有1321名孕妇患有心脏病。其中心肌病89例,32例DCM,25例PPCM,27例HCM,5例其他心肌病。与其他心脏疾病相比,心肌病死亡率最高(2.4%),心律失常和心力衰竭发生率最高。
一项来自法国转诊医院的研究报告了36名女性的43次妊娠。在这项研究中,10例DCM,28例HCM,3例ARVC,心动过速诱发心肌病和左室致密不全心肌病各1例。
正常妊娠期血流动力学改变
正常妊娠期间心输出量增加30%~50%。中孕期心率增加10~15次/分(继发于交感神经张力增加),然而,增加后的心率通常不超过90次/分。妊娠期间血浆体积的增加大于红细胞的增加,从而导致生理性贫血。系统性血管阻力在中孕期末下降,然后在晚孕末期增加。心脏在妊娠期间经历了向心性重塑和/或扩张性肥大。在分娩过程至分娩时,心输出量逐渐增加到80%。正常分娩时的失血量可以由宫缩时自体输血和子宫对下腔静脉压迫缓解后通过子宫胎盘循环进行部分补偿。血流动力学变化在产后6个月后完全恢复。孕期和产后保持高凝状态。
扩张型心肌病(DCM)
关于妊娠期DCM鲜有报道,因为既往对于射血分数<30%的女性不建议妊娠。特发性DCM约占所有病例的50%,其中35%为遗传,其他类型的DCM罕见,仅有个案报道。
诊断
症状及体征
既往存在DCM或继发于妊娠期左心功能障碍和血流动力学改变出现明显心衰症状,即可诊断DCM。孕前诊断的DCM,症状可表现为严重急性或不明显。许多心衰症状与妊娠相关症状类似,因此,心肌病的诊断可能会延迟。识别心衰症状(劳累性呼吸困难、端坐呼吸、腿部水肿和疲劳)有助于与妊娠相关症状相区别。
检查
生物标志物,如BNP/N-BNP,支持对心衰的诊断。超声心动图显示心脏的当前状态。由于钆造影剂穿过胎盘,因此应在孕期避免钆造影剂磁共振成像(MRI)。
不良事件
由于血流动力学负荷增加和心衰药物中断,心脏病孕妇在晚孕期更容易出现心脏不良事件,尤其是NYHA心功能分级较高和中重度左室功能不全,分别有39%和60%的患者在妊娠期出现心脏不良事件,不良事件包括心衰和/或室速、猝死、房颤、短暂性脑缺血发作和死亡。
一项研究包括32例孕妇(16例特发性DCM,5例阿霉素诱发DCM),其中17例发生心脏事件。此项研究中,9例出现心衰,7例发生心律失常,1例发生短暂性脑缺血发作/卒中。这导致DCM孕妇的16个月无事件生存率为28%,而DCM非妊娠妇女为83%。另一项对10例妊娠女性的研究表明,有6例出现严重不良事件,2例死于心血管并发症;这些患者并没有遵循多学科诊疗计划。心动过速导致的DCM通常是可以治疗的,许多患者的射血分数得以改善甚至恢复正常。
既往心脏事件是随后发生严重不良事件最具预测性的危险因素。相反,对于那些既往没有心脏事件史的女性,NYHA分级良好、对左室影响轻微,可能会在妊娠期避免出现严重不良事件。随着对DCM和潜在疾病治疗的改善,射血分数可能在某些情况下得以恢复。
围产期心肌病(PPCM)
定义
PPCM的常用定义是,在妊娠末期或分娩后几个月内,由于左室收缩功能不全导致心衰症状,射血分数<45%,而无其他心衰原因。大多数发生于围分娩期。
流行病学
据报道,PPCM的发病率在全球范围内和种族之间存在差异,大约在1:100 ~ 1:20000,其中非洲国家的发病率最高,斯堪德纳威亚半岛和日本的发病率最低。据报道,PPCM发病呈上升趋势,可能是因为对PPCM有了更多了解,死亡率从<2%到50%不等。
易感因素
已知PPCM易感因素有多胎、非洲种族、营养不良、高龄和低龄、先兆子痫和心血管疾病的传统危险因素,如糖尿病和吸烟。
病理生理学
PPCM最可能的病因是多因素诱发,包括炎症、血管生成失衡和诱导细胞凋亡和血管损伤的遗传因素。在一项研究中,60%的患者存在右室受累,左室恢复缓慢。欧洲观察研究计划(EORP)已完成全球766例PPCM患者登记。该中心提供有关危险因素、症状、临床表现、检查、治疗、再次妊娠和预后等信息。因PPCM是一种排除性诊断,获取有关危险因素和其他医学信息非常重要,最常出现典型心衰症状。在纳入EORP登记的411例PPCM患者中,6.8%发生血栓事件。
DCM和PPCM的处理
对于DCM患者,可以针对病因进行治疗。DCM或PPCM症状在分娩前后都有可能出现。由于这些症状可能轻微或危及生命,因此必须首先评估患者的一般状况。
产前产后处理
孕期发生DCM或PPCM,首先要决定是继续妊娠还是必须停止妊娠。如果继续妊娠,治疗措施必须兼顾胎儿。表1总结了建议用于DCM和PPCM的治疗方法。图2总结了所有心肌病的药物治疗。
表1. DCM/PPCM妊娠期及妊娠后心脏用药
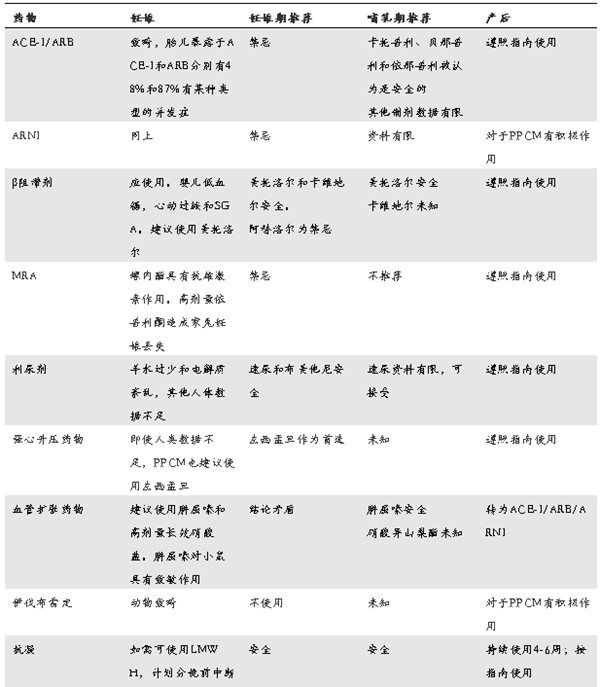
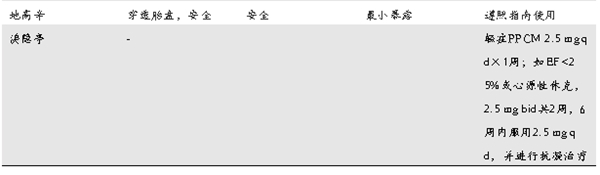
ACE-I,ACE抑制剂;ARB,血管紧张素受体阻滞剂;ARNI,血管紧张素受体-脑啡肽酶抑制剂;EF,射血分数;LWMH,低分子肝素;MRA,盐皮质激素受体拮抗剂;PPCM,围产期心肌病。
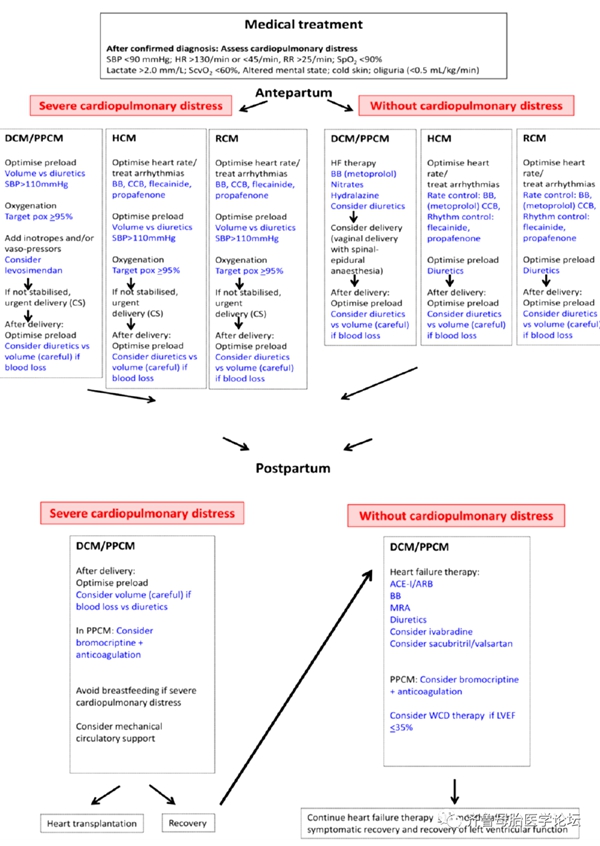
图2. 妊娠期和产后DCM/PPCM、HCM和RCM的治疗。ACE-I/ARB;ACE抑制剂/血管紧张素受体阻滞剂;BB,β受体阻滞剂;CCB,钙通道阻滞剂;CS,剖宫产;DCM,扩张型心肌病;HCM,肥厚型心肌病;HR,心率;MRA,盐皮质激素受体拮抗剂;PPCM,围产期心肌病;RR,呼吸频率;SBP,收缩压;ScvO2,中心静脉血氧饱和度;SpO2,外周血氧饱和度;WCD,可穿戴式心律转复除颤器。
慢性期
心衰治疗应遵循2016年ESC急性和慢性心衰治疗指南,2013年ACCF/AHA心衰管理指南及2017年ACC/AHA/HFSA重点更新。
溴隐亭
溴隐亭抑制泌乳素分泌。在一项小型随机研究中,与常规治疗相比,溴隐亭加快了射血分数的恢复。在63例患者中,先用小剂量溴隐亭或大剂量溴隐亭治疗2周随后小剂量溴隐亭治疗6周,与妊娠相关性心肌病研究报告结果相比,两组患者的左心室功能均显著恢复。较长时间治疗有助于完全恢复,建议对射血分数<25%或心源性休克患者使用。在无并发症的情况下,可考虑小剂量治疗。溴隐亭应联合至少预防剂量的普通肝素或低分子肝素,因为少部分病例在溴隐亭使用过程中有冠状动脉血栓形成。
可穿戴心脏复律除颤器
对于PPCM患者,安装植入式心律转复除颤器前需要详细讨论。尤其是最初,PPCM患者发生恶性心律失常的风险很高。这就是为什么对于射血分数≤35%的患者,建议在前3~6个月使用可穿戴式心律转复除颤器的原因。因此,关于安装植入式心脏复律除颤器的决定必须考虑。
PPCM治疗持续时间
建议在左室射血分数和大小恢复后至少12个月内仍维持治疗。维持治疗方案可逐渐减少盐皮质激素受体激动剂,随后给予ACE抑制剂和β受体阻滞剂。
分娩和母乳喂养
如果患者的血流动力学不稳定,需要紧急剖宫产分娩。对于血流动力学稳定患者阴道分娩为首选。对于NYHA心功能III~IV级患者不鼓励母乳喂养,因为母乳喂养具有高代谢率需求。
后续妊娠、咨询和避孕
导致左室功能恶化和死亡的主要危险因素是射血分数<20%、右室衰竭、二尖瓣反流、房颤和/或低血压。建议在妊娠期间由多学科联合进行咨询和治疗。妊娠对于许多心衰药物为禁忌。因此,建议将药物(如肾素-血管紧张素-醛固酮系统阻滞剂)改为肼屈嗪和长效硝酸酯类药物。β受体阻滞剂应继续使用。在换药和妊娠期间,需要仔细随访患者体征和症状,监测BNP/N-BNP水平和重复超声心动图检查。
关于PPCM患者下次妊娠的资料有限,报道结论存在显著差异。每位患者都应该接受多学科咨询,讨论PPCM再发风险。如果射血分数恢复,PPCM再发率为14%~44%,如果射血分数没有恢复正常,PPCM再发率为16%~56%。PPCM患者随后妊娠死亡率各不相同(0%~48%)。据报道,患者死亡率非常高,尤其是在射血分数未恢复正常的情况下。此类情况应建议PPCM患者不要怀孕。停药一段时间后复查超声心动图以确定射血分数没有恶化,才可以决定是否再次妊娠。
对于所有DCM和PPCM患者必须考虑避孕。推荐使用只含孕激素的IUD或避孕药。
肥厚型心肌病(HCM)
HCM可以是全心也可以是局部肥厚,通常位于左室流出道,这可能导致流出道梗阻。诊断依靠超声心动图检查。
妊娠期血浆容量的增加可降低左室流出梯度。然而,心律失常和低血容量可导致流出道梗阻患者左室流出梯度增加。一般来说,HCM妇女能够耐受妊娠,即使48%的患者出现呼吸困难、心力衰竭、心律失常、心绞痛、头晕和晕厥等症状,尤其是孕前有症状的患者。HCM患者如果有症状,其风险会增加,此类患者包括既往有心律失常病史,或有明显的左室流出道梗阻、舒张功能障碍、CARPREG或ZAHARA评分≥1(先天性心脏病中预测心脏并发症风险的评分系统)或孕前用药。
来自ROPAC注册中心和Billeau等新近报道显示,有无流出道梗阻患者之间的结果没有差异,但妊娠前有心衰症状和体征与主要心脏事件相关。在对237例患者408次妊娠的荟萃分析中,HCM患者的死亡率为0.5%。意大利一项研究显示,与预期风险相比,HCM的孕产妇相对死亡风险为17.1。
孕前评估风险因素和咨询很重要。孕期应密切随访。应检查其症状和体征并进行超声心动图检查,尤其是左心室流出道梯度和监测心律。如果已接受β受体阻滞剂治疗,则应继续;如果未接受β受体阻滞剂治疗的患者出现更多症状,则应开始使用β受体阻滞剂。如果β受体阻滞剂不能耐受,异搏定可作为替代方案。如果出现心律失常,则建议抗凝治疗。耐受性差的房颤患者可考虑心脏复律。如有指征,也可考虑植入式心律转复除颤器。
分娩
HCM患者对失血和血管舒张引起的低血容量耐受性较差,因此应认识到这些问题和谨慎选择麻醉。阴道分娩与区域麻醉是首选,如有指征,对于高危患者应计划剖宫产。然而,ROPAC研究发现,只有5%的患者需要紧急剖宫产。总的来说不建议全身麻醉,因为全身麻醉的并发症风险更高。
其他心肌病
左室致密化不全
左室致密化不全部分为遗传性疾病,其特征是心肌深裂伴过度小梁化和血栓栓塞事件风险增加。在25%的正常妊娠中,左室小梁化一过性增加,这使得妊娠期左室致密化不全的诊断更加困难。妊娠期左室致密化不全仅见于个案报道。妊娠左室致密化不全常并发心衰和心律失常,但尚无死亡报告。目前尚无明确治疗方法,但建议对有血栓栓塞、房颤、心内血栓形成、左室功能受损的患者使用抗凝治疗。
限制型心肌病
限制型心肌病部分为获得性,部分为遗传性疾病,可影响两个心室。限制型心肌病是因心肌僵硬增加和松弛减少造成心室充盈受限导致。孕期血浆容量增加可能导致容量超负荷及全心衰。
心律失常性右室心肌病(ARVC)
ARVC是一种遗传性心肌病,心肌细胞丧失后,右室被纤维脂肪替代,导致心律失常和右心衰。有时,左室也可能受累。妊娠期血容量增加可能诱发这些并发症。新近对100例ARVC妇女约200次妊娠的研究显示,妊娠相关死亡率为0。18%~33%的患者妊娠期出现头晕、呼吸困难、心悸、心衰、晕厥等症状,室速的发生率为0%~33%。多数患者孕前接受了植入式心律转复除颤器治疗。除β受体阻滞剂外,最常用的抗心律失常药物是氟卡尼。大多数患者阴道分娩没有任何并发症。与其他遗传性疾病一样,ARVC患者在孕前需要接受适当咨询。对有症状患者不建议妊娠。
Takotsubo心肌病
大多数报告的Takotsubo心肌病病例临产时出现症状,接受剖宫产分娩。其中1/3在剖宫产时发现。全部Takotsubo心肌病患者在4天到3个月之间恢复至非孕期。
结论
妊娠期心肌病最常见的并发症是心衰和心律失常。对于许多先前被劝阻妊娠的心肌病患者,目前可以在多学科团队的帮助下继续妊娠,即使并发症的风险增加,尤其是扩张型心肌病。因此,这些夫妇在孕前需要接受适当咨询,并且必须意识到这些风险。
来源:齐鲁母胎医学论坛
作者:张树泉
 妇产科在线APP下载
妇产科在线APP下载













