妊娠高血压疾病(HDP)–妊娠高血压、子痫前期和子痫-在国际上是导致母体和围产期不良结局的主要原因。预防、及时诊断和快速处理可减少相关的发病率。本文目的是比较与HDP有关的国际指南。现有十四个HDP指南普遍建议阿司匹林用于高危女性,以降低子痫前期发生风险。建议的剂量和起始孕周有所不同。慢性高血压、妊娠高血压和子痫前期诊断基本相同,由于高质量证据的局限性,药物降压开始和目标血压(BP)阈值有所不同。
背景
全球范围内,妊娠高血压疾病(HDP)是母体及其新生儿患病、死亡的主要原因。发达国家,HDP通常在常规的产前检查中被诊断出来,许多患者在诊断时通常没有症状。产前保健为HDP的预防、早期诊断、治疗和处理提供了机会。相反,没有产前保健的患者可能会出现更严重状况,如子痫、具有严重临床表现的子痫前期,一旦出现严重情况孕产妇将会出现更高的发病率和死亡率。遵循HDP诊治方案可降低孕产妇患病率和死亡率。
现有的HDP相关国际指南:世卫组织(WHO)、国际妇产科联盟(FIGO)、国际妊娠高血压研究学会(ISSHP)、美国妇产科学会(ACOG)、美国心脏病学会/协会(ACC/AHA)、美国预防服务工作组(USPSTF)、加拿大高血压协会、澳新产科医学学会(SOMANZ)、昆士兰临床指南、巴西动脉高血压指南(BGAH)、德国妇产科学会(DGGG)、爱尔兰皇家医师学会、国家卫生保健卓越研究所(NICE)、欧洲心脏病协会/欧洲高血压协会(ESC/ESH)
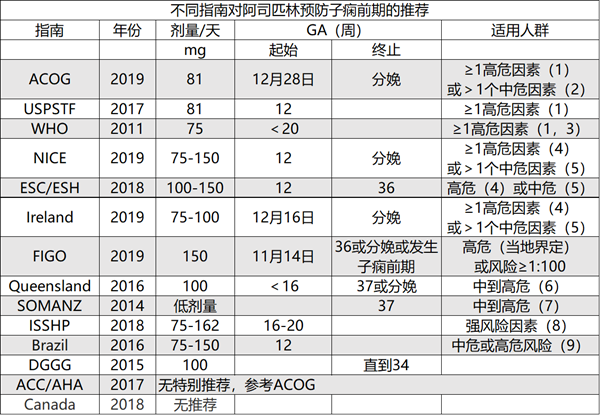
(1)高危因素(根据ACOG,USPSTF,WHO):子痫前期史,多胎妊娠,慢性高血压,1型或2型糖尿病,肾病,自身免疫性疾病
(2)中危险因素(按ACOG):初产,肥胖(BMI> 30),患者母亲子痫前期,非裔美国人,社会经济地位低下,年龄>35岁,SGA史,先前的不良妊娠结局或> 10年妊娠间隔
(3) USPSTF指出,风险因素并不明确,但没有进一步说明。指出,阿司匹林在妊娠12周使用时是有益的。
(4)高危因素(根据NICE,ESC / ESH,RCPI):前次妊娠高血压疾病,慢性肾脏疾病,自身免疫性疾病,1型或 2糖尿病,慢性高血压
(5)中危险因素(根据NICE,ESC / ESH,RCPI标准):初次妊娠,年龄≥40,怀孕间隔> 10年,初次就诊BMI≥35,子痫前期家族史,多胎妊娠
(6)昆士兰危险因素(中,高风险之间没有区别):抗磷脂抗体,子痫前期病史,既往糖尿病,双胎妊娠(多胎),初产,先兆子痫家族史,孕前或初次就诊时的BMI>35,初次就诊时的年龄> 40,SBP> 130和DBP> 80,妊娠间隔> 10年,肾病,慢性自身免疫病,慢性高血压
(8)ISSHP的强烈危险因素:子痫前期病史,慢性高血压,妊娠糖尿病,肾脏疾病,孕妇BMI> 30,多胎妊娠,抗磷脂综合征,辅助生殖。ASA用于预防早期而非晚期子痫前期
(7)SOMANZ危险因素(未区分中和高危):初产,多胎,子痫前期史,子痫前期家族史,BMI≥25,年龄≥40,20周前SBP> 130 或DBP> 80,抗磷脂综合症,孕前糖尿病,肾病,自身免疫疾病,妊娠间隔> 10年
(9)未指定
ACOG
ACOG于2019年发布了有关慢性高血压、妊娠高血压和子痫前期的最新诊治指南。预防子痫前期发生是首要目标,ACOG继续遵循了2018年版指南中关于使用小剂量阿司匹林预防子痫前期的推荐。建议对妊娠12至28周之间的高危孕妇(以及其他人群)中使用阿司匹林81 mg。
ACOG将慢性高血压定义为妊娠前或妊娠20周前诊断为高血压,至少2次或间隔4小时以上所测血压(BP)≥140/90 mmHg。参考了2017年ACC/AHA指南的1期高血压–收缩压(SBP)130-139mmHg或舒张压(DBP)80–89mmHg的新诊断标准,但同时指出这些参考范围在孕期中的意义尚不确定。ACOG建议使用拉贝洛尔和硝苯地平这两种作为长期控制血压的一线药物,血压维持 <160/110 mmHg。
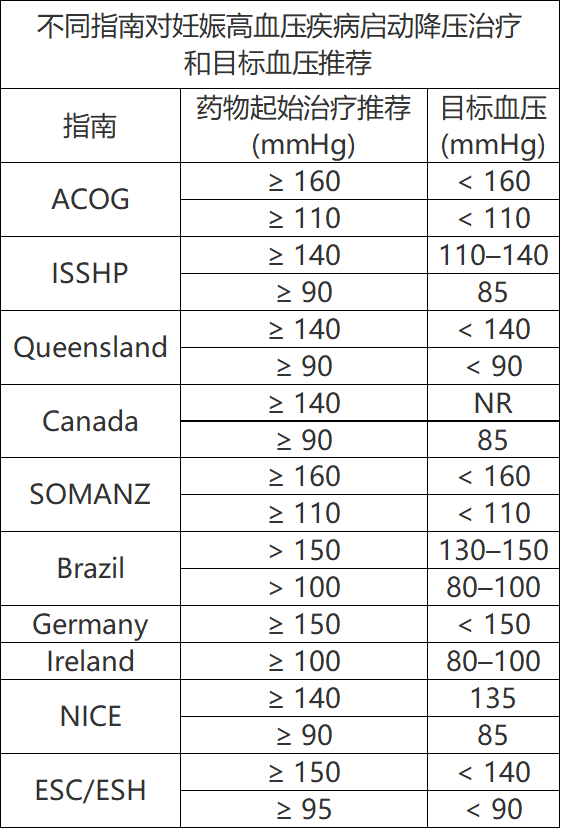
ACOG将妊娠高血压与子痫前期区分开来。妊娠期高血压定义为妊娠20周后至少2次或间隔4小时以上所测血压≥140/90mmHg。子痫前期定义为高血压伴蛋白尿或其他终末器官损害,包括血小板减少<100×109/L;肾功能不全,血清Cr> 1.1 mg/dL或比基线高一倍;肝功能受损,转氨酶大于正常值两倍;肺水肿和对药物无反应的新发头痛或视觉症状。对于慢性高血压和妊娠高血压,ACOG建议当BP≥160/110 mmHg使用降压药物,目标BP低于此阈值。急性高血压紧急情况推荐使用静脉注射肼屈嗪和拉贝洛尔以及口服硝苯地平,长期控制血压建议使用口服拉贝洛尔和钙通道阻滞剂。
ACOG建议对于诊断为妊娠高血压或无严重临床表现的子痫前期,可以选择门诊随访。对于并发严重表现(终末器官损害或严重高血压)的和无法进行密切门诊监测的患者,建议住院直至分娩。ACOG建议每3-4周进行一次超声监测胎儿生长,至少每周检查一次羊水,每周一到两次产前检查。对于没有严重临床表现的妊娠高血压和子痫前期患者,建议在妊娠37周时分娩;对于具有严重临床表现的子痫前期患者,建议34周分娩。早期分娩的适应症包括控制不佳的严重高血压、难治性头痛或上腹部疼痛、视觉障碍、中风、心肌梗塞、HELLP、肾功能不全加重、肺水肿、子痫或胎儿窘迫(如胎儿异常或脐动脉舒张末期血流逆向)。对于具有严重临床表现的子痫前期推荐在产程或分娩时使用硫酸镁预防子痫发生,并持续至产后24小时。
ACC / AHA
2017年ACC / AHA指南提出了两项具体建议:
1妊娠或计划妊娠高血压患者降压药物应过渡到甲基多巴,硝苯地平和/或拉贝洛尔。
2高血压患者已经妊娠的避免使用ACE抑制剂、ARB类药物以及肾素抑制剂。
该指南指出,妊娠期间进行降压治疗的原因有两个:第一,预防严重高血压;第二,尽可能延长孕周以使胎儿获益。该指南引用了USPSTF的建议,即每次产检都要对孕妇进行血压测量。还建议对高血压危象(如严重子痫前期或子痫),在治疗的第一小时内应将SBP降至<140 mmHg。这可能与普遍的临床实践有所不同,因为平均动脉压的突然降低可能导致胎儿血流灌注减少和异常胎心变化,从而导致紧急分娩。
USPSTF
USPSTF提出了与子痫前期有关的两项主要建议。2014年批准了低剂量阿司匹林81mg用于高危女性子痫前期的预防,扭转了其1996年的说法,即“没有足够证据评估阿司匹林预防子痫前期的利弊。指出低剂量阿司匹林对孕妇的危害微乎其微,并且每天使用小剂量阿司匹林对降低子痫前期,早产和FGR的风险具有实质性的益处。
2017年,USPSTF建议对所有孕妇进行血压测量筛查子痫前期,血压升高可以及时诊断和治疗,包括对母体和胎儿严密监护,降压和硫酸镁预防子痫。
WHO
2011年,WHO发布了子痫前期/子痫的预防和治疗指南。尽管该指南做出慢性高血压、妊娠高血压、子痫前期和子痫的分类,但并未具体提及诊断标准。该指南包含23条推荐或不推荐。两项具有高质量证据和强烈推荐的建议为:(1)硫酸镁是预防子痫的药物,以及(2)维生素C和E不应用于子痫前期的预防。这两项建议均基于可靠的临床试验证据。世卫组织在单独文件中详细说明了支持这些建议和其他建议的试验证据。其他21条建议大致分为子痫前期的预防,HDP和HELLP综合征的管理以及分娩时机。为预防子痫前期,对于高危孕妇,建议在妊娠20周前低钙饮食地区补充钙剂,以及低剂量阿司匹林每天75 mg。反对无证据支持有预防价值的其他干预措施,包括在家中休息或严格卧床休息,限制盐分摄入或补充维生素D。建议在妊娠期和产后对严重高血压进行药物治疗,并建议药物选择应根据医师对特定药物,药物成本和当地情况的经验。特别建议反对使用利尿剂预防子痫前期,并且不建议使用糖皮质激素治疗HELLP综合征。
WHO建议当严重子痫前期患者胎儿不能存活或继续期待1-2周也不太可能存活的建议终止妊娠。对于重度子痫前期患者,妊娠34周之前(没有其他分娩指征)进行期待治疗(直到母体和/或胎儿发育出现异常或达到预定的胎龄),对以下情况的重度子痫前期的期待治疗可以延迟至36周6天:无未控高血压、终末器官损害或胎儿窘迫。该建议在2018年再次得到确认,尽管证据为非常低的有条件推荐。重要的是,这与ACOG建议有显著差异,后者建议严重子痫前期在34周终止。除此之外,WHO的建议通常与美国的做法保持一致。WHO建议对妊娠高血压,轻度子痫前期和重度子痫前期足月分娩,对于门诊与住院管理的胎儿监护均未提出建议。
FIGO
FIGO遵循了国际妊娠高血压研究协会(ISSHP)提出的有关HDP诊断和治疗的具体建议,提出孕早期筛查的单独指南以预防子痫前期。该指南主要基于Nicolaides等的研究结论。概述了提倡筛查和预防早发型子痫前期(<34周分娩)的证据。指南主张进行子痫前期的普筛,并指出最好的一步法联合筛查指标包括:母体风险因素、平均动脉压、胎盘生长因子和子宫动脉搏动指数。对于高危孕妇(风险大于1:100),建议每晚服用阿司匹林150mg。该建议与ACOG的建议相反,后者认为胎盘生长因子和子宫动脉多普勒测量具有较低的阳性预测价值尚需要继续进一步研究。指南的差异源于对筛查试验可接受的敏感性/特异性水平,筛查相关费用以及针对高危妇女的常规干预(低剂量阿司匹林)的有限性考虑。
ISSHP
2018年ISSHP发表了一项关于HDP分类、诊断和管理的国际实践声明,并得到了国际产科医学及妊娠期高血压研究协会的认可(ISOMSHP)。专家小组来自澳大利亚、英国、爱尔兰、美国、日本、南非和尼日利亚。总体而言,该指南与ACOG大致相同,有个别差异。一个显著差异在于降压药物起始治疗和目标BP阈值,ISSHP建议对BP≥140/90 mmHg(或在家≥135 / 85mmHg)进行降压治疗,目标BP为 110–140 / 85 mmHg。理由是为了减少严重高血压和其他并发症(如HELLP)的风险。ISSHP承认缺乏高质量的随机对照试验(RCT),并且该建议源于单一试验。该实验设计并非完美,结论可靠性需要进一步证实。
加拿大高血压协会
2018年,与加拿大妇产科医师协会(SOGC)联合制定的加拿大妊娠高血压管理指南是加拿大妊娠高血压管理的第一版指南。提出了7条有关妊娠高血压管理的建议。各种形式HDP的定义与美国一致。主要区别在于非严重高血压的管理,这一方面与ISSHP指南一致。加拿大妊娠高血压指南建议对非严重高血压(SBP≥140mmHg或DBP≥90 mmHg)进行降压治疗,DBP目标为85 mmHg,但支持该建议的数据有限。
澳新产科医学协会
SOMANZ的妊娠高血压疾病管理指南发布于2014年。诊断标准与美国类似。该指南不认可“ 30-15规则”诊断HDP,即在基础血压基础上血压升高,SBP≥30 mmHg或DBP≥15 mmHg提示子痫前期原则。指出血压升高“ 30-15”并伴有尿酸、蛋白尿的升高或胎儿生长受限可能需要监测。另一个区别在于严重高血压(BP≥160/110)的管理, SOMANZ建议治疗,但指出BPs≥170/110 mmHg需要紧急降压。这与ACOG“关于急性发作的妊娠和产后严重高血压的紧急治疗意见”略有不同,后者建议对于BP≥160/110 mmHg应积极干预。
与先前提到的指南不同,SOMANZ特别关注子痫前期对患者及其家人的社会心理影响。该指南指出:孕妇及其家庭经常因其经验不足而感到不知所措,产后应给予适当管理,包括心理和家庭支持。
昆士兰产妇和新生儿临床指南
该指南于2016年发布。总的来说诊断标准与ACOG的诊断标准相符。子痫前期的预防建议与ACOG不同,建议每天服用100mg阿司匹林。将子痫前期简要定义为:以高血压为特征的多系统疾病,并累及一个或多个其他器官或系统和/或胎儿。与SOMANZ相似,他们处理“30-15”规则的目的是不能诊断HDP,但血压升高“30-15”的患者应尽快对患者进行临床和实验室评估。
与ISSHP类似,对于SBP≥140–160 mmHg或DBP≥90–100 mmHg建议考虑降压,产后目标BP <140/90。对BP> 140/90 mmHg,出现子痫前期体征和症状或胎儿安全不确定患者进行住院管理。另外,该指南提出了“日间停留”的管理方法,从而可以提高对患者的门诊监测。
巴西动脉高血压指南
第七版动脉高血压指南于2016年发布,其中专门讨论对妊娠高血压的管理。HDP的定义与美国相似。该指南建议对中危或高危患者使用小剂量阿司匹林75-150mg预防子痫前期。对于BP> 150/100 mmHg的慢性高血压,妊娠高血压和子痫前期建议使用降压药物。静脉注射肼屈嗪是紧急治疗的首选药物,而长期降压的口服药物包括甲基多巴、β受体阻滞剂(阿替洛尔除外),肼屈嗪和钙通道阻滞剂(硝苯地平、氨氯地平和维拉帕米),目标BP为130–150 / 80–100 mmHg,建议对妊娠高血压和非重度子痫前期患者进行“日间院内监护”,而对重度高血压应在相对休息的情况下住院管理。该指南承认缺乏支持门诊或住院管理的证据,但建议定期进行BP评估,每日体重和尿量评估,每周1-2次实验室评估和胎儿监护。指南建议对妊娠高血压,无临床恶化或严重高血压患者进行期待管理和治疗至36周。没有提供针对严重子痫前期分娩的具体建议。指南还强调了32-34周之前的重度子痫前期的理想分娩时间以及34周后新生儿存活率高之间的选择难题。对于患有严重子痫前期的妇女,建议使用硫酸镁预防分娩期间和产后大约24小时的子痫发作。建议静脉注射4-6 g的“冲击”剂量,然后维持1-3g/h。
德国妇产科协会(DGGG)
2015年DGGG发布了诊断和治疗妊娠高血压疾病指南。HDP定义与ACOG类似。一个显著区别在于DGGG建议的目标血压<150 /80–100 mmHg,以α-甲基多巴为一线抗高血压药。其他药物包括硝苯地平和选择性β1受体阻滞剂,其中美托洛尔较为理想。考虑到因过度降压可能对胎儿造成的潜在伤害,该指南建议根据妊娠前半段BP的生理变化考虑减少或停用降压药物。
DGGG指南建议对BP≥150/100 mmHg或出现子痫前期体征患者住院管理。建议只有在BP≥150/100mmHg时才住院开始治疗,但指出,只要BP <160/110 mmHg,就可以停药。对于急性严重高血压,硝苯地平和乌拉地尔是首选一线治疗药物。DGGG建议每天1-3次胎心监护,每10-14天进行胎儿评估及羊水测量。没有为门诊治疗提供建议。对于严重子痫前期建议在34周后分娩,轻度子痫前期在37周分娩,前提是没有终末器官功能障碍。建议使用硫酸镁预防严重子痫前期的子痫发作,并指出对于无严重特征的子痫前期硫酸镁的使用存在争议。通常,在15-20分钟内给予4-6 g的负荷剂量,随后维持剂量1g/h,持续到产后48小时。
爱尔兰皇家医师学会妇产科分会
该机构提供了两项关于HDP的技术公告:“妊娠高血压管理” 于2016年发布2019年再次修订和2011年发布并在2016年修订的“重度子痫前期和子痫的诊断和治疗”。两项指南来自对2000年至2015年文献的系统评价。为预防子痫前期,建议低剂量阿司匹林(75mg),对于低钙饮食妇女补充钙剂。指南提出子痫前期很少出现在20周之前,并强调妊娠期监测BP的重要性。指南还讨论了慢性高血压的孕前咨询,强调在孕前优化可改变危险因素的重要性。明确指出,高血压病史> 4年应接受超声心动图检查以评估左心室功能。
与其他指南不同的一个关键补充是纳入了“中度”高血压分类(轻度和重度除外),定义为SBP150–159 mmHg或DBP 100–109 mmHg。建议对没有合并症的中度高血压进行药物治疗,目标SBP <150 mmHg,DBP 80-99 mmHg。对于患有合并症(如糖尿病或肾病)的女性,建议进行更严格的控制,目标SBP <140,DBP 80-99 mmHg。建议对于无明显合并症的产后目标BP<150/80–99mmHg,存在合并症的目标BP<140/80–90mmHg。
国家卫生与保健卓越研究所(NICE)
妊娠高血压诊断和管理指南于2019年发布。总体而言,NICE指南与ACOG相似。差异包括对BP≥140/90的慢性高血压妇女的降压治疗。对于BP≥150/110未接受治疗的妊娠高血压和子痫前期应给予降压治疗。所有HDP患者的目标BP为135/85。NICE倡导检测胎盘生长因子(PlGF)以排除子痫前期,但ACOG并不认同此建议。因为79%PIGF阳性未发展为HDP,因此ACOG以阳性预测值(21.2%)过低未将PIGF纳入临床实践管理。
欧洲心脏病协会/欧洲高血压协会(ESC/ESH)
两个协会指南于2018年发布。指南对HDP提出了与ACOG相似的具体建议。不同之处包括推荐更高剂量的阿司匹林100-150 mg用于子痫前期的预防和对BP持续≥150/95的开始降压治疗。目标BP <140/90,并指出妊娠期最佳目标BP不确定。建议在妊娠20周后可以使用子宫动脉多普勒超声检查来预测高风险的宫内发育迟缓。由于缺乏有效的干预措施,ACOG不认同此种做法。
关于HDP不同国家或组织指南比较一些思考:
HDP临床表现异质性极大,治疗需遵循大致原则基础上采取个体化管理与治疗。
过度强调和关注血压情况容易遗漏特殊类型HDP,如Δ高血压。
对于高危或患有相关基础性疾病女性建议孕前或孕早期进行评估和管理。
对于早发型/晚发型子痫前期的预测方法很多,但阳性预测价值有限。
对于高危患者小剂量阿司匹林预防已成国际共识,但采用剂量及起始孕周各有不同,应兼顾到药物预防的量效依赖效应与不良反应之间的取舍,以及当地药物方案的可用性。
强调孕期监测血压的重要性以及中孕期后常规化验的定期评估以期发现HDP的早期表现并及时干预处理。
基于孕周和临床表现的严重程度以及当地资源的可及性做出对孕妇和(或)胎儿获益度最大的临床决策。
对于HDP,硫酸镁的使用不仅可用于<32周胎儿的脑保护更重要的是预防子痫发生,其抑制宫缩作用有限,对于严重临床表现的子痫前期应在分娩期或产后24-48h继续使用以防止子痫发作。
不能仅依靠蛋白尿及血压判断疾病的严重程度,应定期系统评估HDP的严重程度(包括症状、体征及实验室检查)。
降压治疗的起始阈值及目标血压存在不同建议,临床实践应以安全血压范围为考虑,既不可过高,也不能过低。但也应警惕血压不太高的严重子痫前期。
 妇产科在线APP下载
妇产科在线APP下载













