
一、前言
1.子宫颈癌筛查
宫颈鳞状细胞病变的发生率显著下降,但宫颈腺癌却在增加(5%→20%-30%)
HPV检测成为新的宫颈癌筛查手段,但非HPV相关的腺癌占相当比例
Pap涂片主要是针对鳞状上皮内病变和鳞状细胞癌的一项筛查方式
Pap涂片判读腺细胞异常极具挑战性
2.子宫颈腺细胞异常
Pap涂片自产生以来主要是用来筛查鳞状上皮病变,筛查腺上皮异常敏感性和特异性低,因为腺上皮病变部位高、取样困难,难以发现腺上皮病变;良性反应性宫颈腺细胞却可能被判读为非典型性或恶性;高达80%的诊断为非典型腺细胞的患者存在鳞状细胞异常。
总之,腺细胞异常是一个重要的诊断,仔细的临床随访是必要的。
3.Pap涂片中细胞的来源
子宫颈鳞状上皮;子宫颈管腺上皮;子宫内膜腺上皮;输卵管上皮;卵巢上皮性肿瘤;阴道上皮;女性生殖道非上皮性肿瘤;女性生殖道外的肿瘤
二、AGC的命名及定义
1.AGC的命名
1988年,美国癌症学会(American cancer society,ACS)首次在TBS提出“非典型腺上皮细胞(atypical glandular cells,AGC)”。AGC的定义:指细胞呈子宫内膜样或宫颈内膜样分化,并伴有不典型增生的细胞核,这种细胞核不同于反应性或修复性改变,也无浸润癌的特征。
1991年,ACS将AGC修改为“意义不明确的非典型腺上皮细胞(atypical glandular cells of undetermined significance,AGUS)”,并将其分类为:非典型子宫颈管细胞,倾向反应性;非典型子宫颈管细胞,倾向瘤变(子宫颈原位腺癌归入此类);非典型子宫颈管细胞,性质未定。
2001年起,ACS取消AGUS,继续使用AGC,明确定义为非典型腺细胞,分为无特指(AGC-NOS)和倾向瘤变(AGC-FN)两类。对于子宫颈管细胞、腺细胞要区分其是无特指还是倾向瘤变,子宫内膜细胞则只有无特指(AGC-NOS)。
在2014年Bethesda系统(TBS)中,沿用了2001年AGC命名,上皮细胞异常可具体分为:
♦ 鳞状细胞异常
△非典型性鳞状细胞
·意义不明确(ASC-US)
·不除外鳞状上皮内高级别病变(ASC-H)
△鳞状上皮内病变(SIL)
·低级别鳞状上皮内病变(LSIL)
·高级别鳞状上皮内病变(HSIL)
△鳞状细胞癌(SCC)
♦ 腺细胞异常
△非典型腺细胞,无特指(AGC-NOS)
△非典型腺细胞,倾向瘤变(AGC-FN)
△子宫颈管原位癌(AIS),与高级别鳞状上皮内病变(HSIL)对应
△腺癌(AC),与鳞状细胞癌(SCC)对应
2.非典型子宫颈管腺细胞
定义:细胞核变化程度明显超出反应性和修复性改变,缺乏明确的子宫颈管原位腺癌特点,缺乏明确的子宫颈管侵袭性腺癌特点。
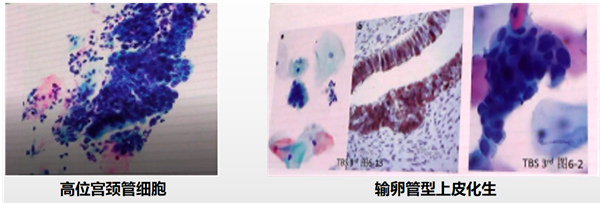
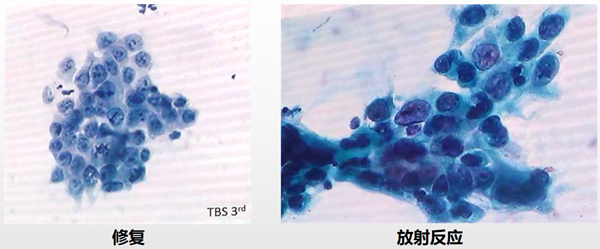
来源:反应性、修复性、宫颈息肉、输卵管上皮化生、子宫下段内膜细胞、高位宫颈管腺细胞、微腺体增生、产后非典型性、A-S反应、宫颈原位腺癌和浸润性癌、转移性腺瘤、鳞癌、HSIL累及腺体。
需要进一步确定是否倾向于肿瘤,倾向于瘤变缩写为AGC-FN;无特指缩写为AGC-NOS。
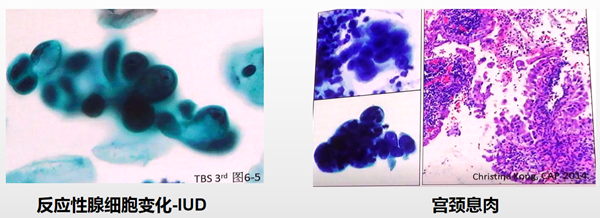
·AGC-FN定义:细胞形态学变化疑似子宫颈管原位腺癌或侵袭性腺癌,但量和质又不足以诊断。具有非典型细胞改变的非肿瘤性病变包括:子宫下段取样、输卵管型上皮化生、修复、子宫颈内膜炎、宫颈息肉、放置IUD后反应、微腺体高度增生或腺体A-S反应、电离放射效应等。貌似AGC的细胞:HSIL。
3、子宫内膜腺细胞
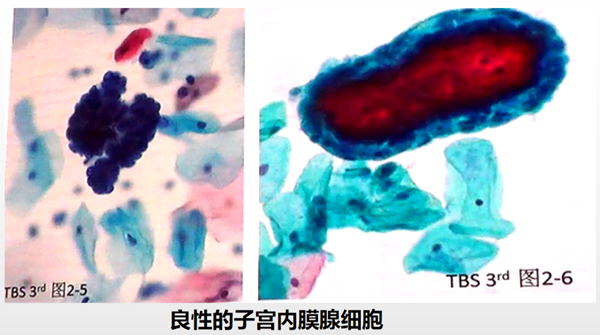
形态良性的子宫内膜腺细胞
正常情况下,脱落细胞可见于育龄妇女月经前半周期宫颈细胞学标本,不需要进行报告。但由于出现于绝经后妇女标本时随诊中子宫内膜增生或癌变概率仍然存在,2012年ASCCP处理指南指出,只在绝经后妇女中进行子宫内膜组织学检查,2014版TBS指出,出现于≥45岁妇女标本时要报告。
非典型子宫内膜腺细胞
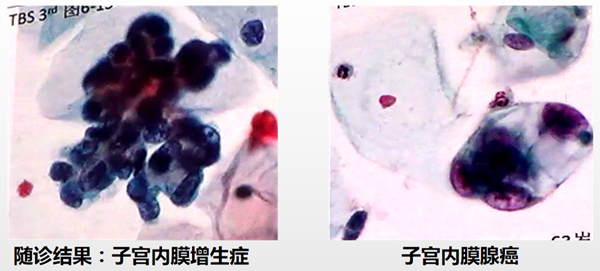
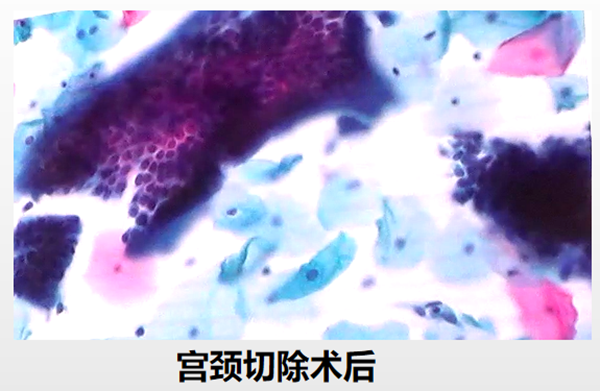
定义:非典型子宫内膜腺细胞与良性子宫内膜腺细胞形态学的区别主要在于核增大的程度。因其难以掌握且重复性差,非典型子宫内膜腺细胞不需进一步使用“倾向于肿瘤”的分类,标为无特指(NOS)。宫颈切除术后的子宫内膜/宫颈管细胞易误判为非典型的子宫内膜腺细胞。临床医生提供的所见/病史,有助于病理医生判读并在注释中补充,与病变细胞进行区分。
来源:良性子宫内膜改变(放置IUD、功能失调性子宫出血、激素治疗效应、子宫内膜炎、子宫内膜息肉),子宫内膜增生(典型和非典型),子宫内膜腺癌。
三、AGC的认识和发展
由于实际工作中常常不能区分AGC来自于子宫颈管还是子宫内膜,则以广义的非典型腺细胞(AGC)作为其结果。同时,AGC应尽可能区分出AGC-FN或AGC-NOS。
1.AGC的判读:观察者之间的差异
在AGC的诊断中存在显著的观察者间变异性,这种诊断的可变性可能对患者的处理产生影响。
2.AGCs的起源和分类
AGCs的起源来自于内膜腺细胞、宫颈管腺细胞。
·Shinji Toyoda等人报道:1254例AGC患者的判读中:24%来自于子宫内膜,76%来自于宫颈。
3.AGC报告的阳性率
不同的文献报道差异很大,多数文献报道:AGC占子宫颈阴道细胞学涂片的0.1%-2.5%,一般<1%。
美国病理学家协会(CAP)细胞学实验室评审报告:AGC阳性报告值:0~0.8%;中间值:0.1%~0.2%
4.AGCs的最终诊断
不同的报道组织学最终诊断不同。
5.AGC涉及的病变类型
·AGC涉及的病变类型从良性至浸润性病变均可发生;
·AGC不仅涉及腺上皮病变,还有大约3/4合并鳞状上皮病变;
- 良性病变:宫颈良性反应性病变,子宫颈及子宫内膜移行带,子宫内膜化生,IUD;
- 浸润性病变:子宫颈癌,子宫内膜癌,子宫肉瘤,卵巢癌,阴道癌;
- 浸润前病变:子宫颈鳞状上皮内病变,原位腺癌,子宫内膜不典型增生等;
- 女性生殖道外肿瘤:结肠癌,胰腺癌,乳房外Paget病,尿道乳头状原位癌。
6.AGC合并ASCUS的临床意义
·AGC并发鳞状细胞的诊断带来临床显著性病变的风险为50%,而单独诊断为AGUS的风险为25.5%(P=0.043)。
7.AGC的年龄相关性:
·不同年龄AGC女性组织病理学分布
A 年龄<35 n=163 良性病变54% 鳞状上皮病变42% 腺上皮病变4%
B 年龄35-50 n=128 良性病变69% 鳞状上皮病变20% 腺上皮病变1%
C 年龄>50 n=62 良性病变77% 鳞状上皮病变15% 腺上皮病变8%
8.AGC与HPV关系
报道一:AGC41例:CIN2+(2例SCC) 22例(53%);AIS或腺癌 2例。
·hrHPV阳性:27例(65.8%)
最常见的基因型:HPV16,52
·hrHPV检测可用于AGC中CIN2+/AIS+的检测
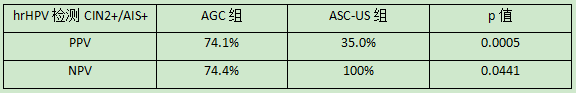
报道二:AGC检测HPV392例
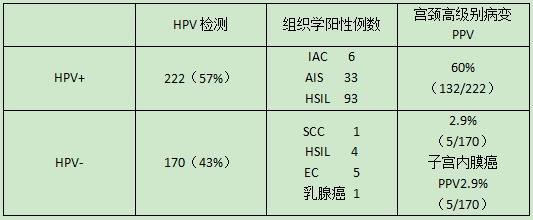
因此,AGC HPV分型对宫颈高级别病变的PPV和敏感性高(96%,132/137),对于这部分患者,意味着HPV为主筛查策略的安全性。HPV阴性AGC妇女子宫内膜癌的可测风险(2.9%),提示子宫内膜癌的筛查研究是必要的。
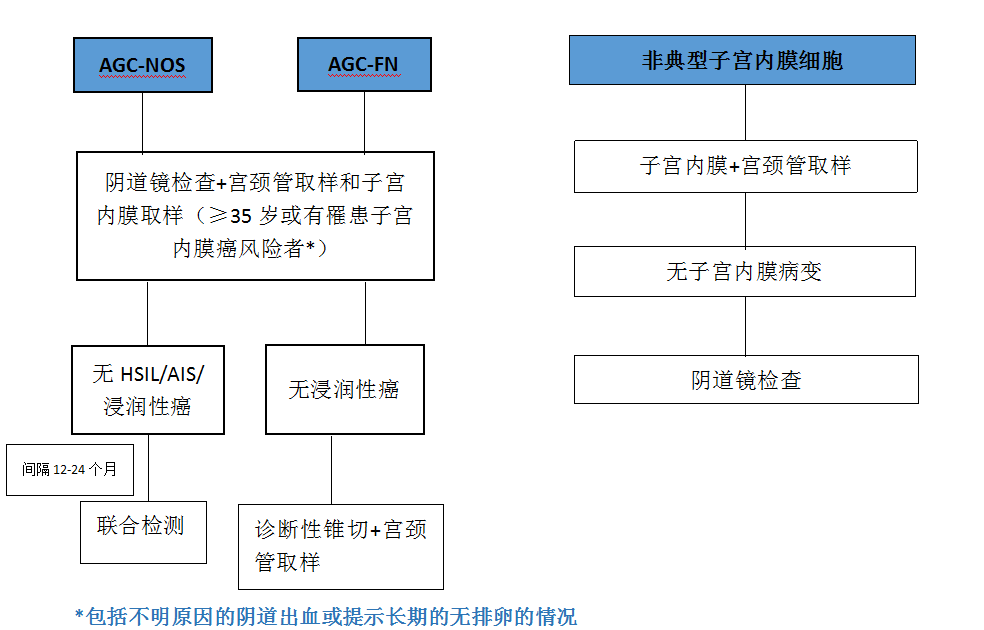
9.AGC的处理指南
10.影像学检查
DUSKA等报告2例在上述检查均未发现异常者而B超检测发现为早期卵巢癌,因此可根据具体情况进行影像学检查。
四、总结
1、AGC的诊断一致性和可重复性差,对腺病变的阳性预测值低。
2、AGC的发生率虽低,但潜在的癌前病变或浸润性病变的风险较高,需要对患者进行广泛的组织学检查并进行持续的随访。
3、AGC患者必须同时监测腺体和鳞状细胞病变、子宫颈管和子宫内膜病变,甚至子宫外病变。
【专家简介】朱慧庭,主任医师,上海市第一妇婴保健院病理科主任。中国优生科学协会阴道镜和宫颈病理学会(CSCCP)委员,中国研究型医院学会超微与分子病理学专业委员会常委及妇儿疾病学组副组长,中国妇幼保健协会病理专业委员会常委,中华医学会病理专科分会细胞病理专业学组委员,上海市医学会病理专科分会委员,上海市医师协会病理医师分会委员。
声明:本文由妇产科在线独家采编,经专家审阅后发布,未经授权禁止转载。
 妇产科在线APP下载
妇产科在线APP下载













