【编者按】说到子宫内膜增厚,我们的脑海里浮现的多是子宫内膜息肉、子宫内膜增生或是子宫内膜腺癌等疾病。对于那些经三苯氧胺治疗绝经后的妇女,通过阴道超声检查发现的子宫内膜增厚,又是何故呢?为什么说子宫内膜又“膨胀”了呢?答案就在本文中,我们来一起了解一下吧!
【摘要】子宫内膜囊性萎缩是一种良性且不常见或可以称之为罕见的通过宫腔镜检查发现的病变类型。经三苯氧胺治疗绝经后女性更常见。因此,子宫内膜囊性萎缩可以解释为绝经后妇女经阴道超声检查发现子宫内膜增厚,而术后评估却没有子宫内膜息肉、子宫内膜增生、子宫内膜腺癌的证据[1,2]。
在没有服用他莫昔芬的绝经后妇女中,经阴道超声检查子宫内膜异常增厚(异常标准是子宫内膜双层厚度在3-8mm之间)通常与子宫内膜异常有关,如子宫内膜息肉、子宫内膜增生、子宫内膜腺癌[ 3 ]。
【病例报告】
一位73岁老年女性,出现持续白带增多伴外阴瘙痒一个月。患者51岁绝经,体重指数28,腰围102cm。妇科检查:外阴正常,阴道置窥器检查发现阴道萎缩,予局部放置雌激素纠正阴道环境。上皮涂片未见恶性肿瘤。
患者口服广谱抗生素一周,症状无缓解,白带仍持续性增多。经阴道超声检查子宫内膜厚度为5mm,初步考虑子宫内膜息肉。
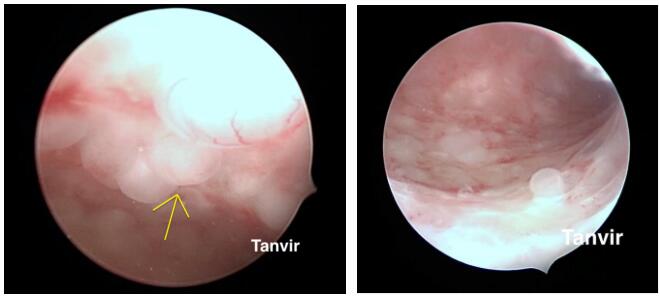
使用4mm持续灌流宫腔镜(Bettocchi Office宫腔镜外径4mm,Karl Storz,Tuttlingen,德国)和2.9mm光学视管进行检查。生理盐水进行膨宫,Hamou 膨宫机控制宫腔压力,压力在50mmHg。使用5 Fr.半硬性锐剪将穿刺囊性病变,并用穿刺活检钳进行子宫内膜取样活检。
宫腔镜下见子宫内膜扁平,多个似乎伴有液体的囊状突起。病理组织学报告子宫内膜囊性萎缩。患者6个月复查,经阴道超声提示患者子宫内膜厚度为2mm,无不适。
【讨论】
这是一例非常罕见的子宫内膜囊性增生病例,因为患者主诉是白带增多,检查时发现这些白带并不是来自阴道或宫颈。多数研究中,此病症状是绝经后出血。
子宫内膜囊性萎缩是绝经后子宫内膜增厚的罕见病变类型。这是一个良性病变,并不是真正的子宫内膜增生。它是萎缩性子宫内膜的四大类型之一。
萎缩性子宫内膜按组织学诊断分为4型,即(1)子宫内膜萎缩合并不活跃型(2)子宫内膜萎缩合并轻度增生型(萎缩欠佳)(3)混合型(4)囊性萎缩型。
萎缩性子宫内膜上皮细胞呈低柱状、立方体或扁平状,很少或没有有丝分裂象像。关于子宫内膜囊性病变有许多种解释。第一种解释可能是由于子宫内膜在雌激素水平下降之前发生不规则增生或囊性腺体增生。绝经前,子宫内膜组织学改变通常也是属于正常的 [4]。第二个原因种解释可能是在35岁及35岁以上的妇女中,在较低的功能性腺体中可见周期性扩张腺体的萎缩性变异。第三种解释是子宫内膜间质纤维化可能阻塞腺体,并导致腺体扩张[5]。
萎缩性子宫内膜通常非常薄。尽管存在子宫内膜囊肿,可能导致子宫内膜增厚。
一项回顾性研究中,Oronzo Ceci等对88名绝经后乳腺癌妇女使用他莫昔芬12-72个月,进行宫腔镜检查评估子宫内膜,子宫内膜腺体囊性萎缩发生率为15.4% [ 6 ]。
McGonigle等对39例三苯氧胺治疗绝经后乳腺癌患者的另一项回顾性研究显示,子宫内膜囊性萎缩发生率为29%。本研究采用经阴道超声诊断子宫内膜异常,发现子宫内膜囊性萎缩。作者认为,超声不能准确区分子宫内膜息肉和子宫内膜囊性萎缩。他们发现子宫内膜囊性萎缩在接受子宫切除术的女性(11人中有9人)中比在宫腔镜下诊断性刮宫的女性(24人中有1人)中更常见。
D.G.E.Elkholi等人进行了一项前瞻性研究,对50例子宫内膜萎缩性阴道出血和47例阴道出血患者进行血清总睾酮(T)、雄烯二酮(A)、雌酮(E1)和雌二醇(E2)以及性激素结合球蛋白(SHBG)浓度进行检测。
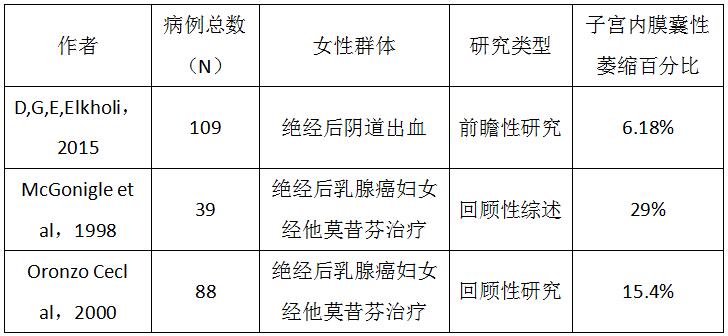
子宫内膜囊性萎缩6例(6.18%),我们知道萎缩性子宫内膜有四种类型,即子宫内膜萎缩不活跃型、子宫内膜萎缩合并轻度增生型(萎缩欠佳)、混合型、囊性萎缩型。血清性激素T、A、E1、E2浓度明显升高。萎缩型/轻度增生型和混合型子宫内膜组SHBG显著低于萎缩型不活跃型和囊性萎缩型子宫内膜。这可以解释子宫内膜腺癌在萎缩性子宫内膜的发生机理。
【学习要点】
持续出现白带增多,需要我们更加关注。因为在这种情况,可能是由于子宫内膜囊性萎缩性疾病引起。
对有症状的绝经后妇女的进一步评估必须包括经阴道超声检查、直视下宫腔镜检查和子宫内膜活检。
检查血清性激素T、A、E1、E2和 SHBG的浓度有助于鉴别活跃型萎缩性子宫内膜。这可能有助于规范化治疗。
【参考文献】
1- McGonigle, K.F., Shaw, S.L., Vasilev, S.A., Odom-Maryon, T., Roy, S., and Simpson, J.F. Abnormalities detected on transvaginal ultrasonography in tamoxifentreated postmenopausal breast cancer patients may represent endometrial cystic atrophy. Am J Obstet Gynecol. 1998; 178: 1145–1150.
2- Kalampokas, T., Sofoudis, C., Anastasopoulos, C., outas, I., Melloy, S., Kondi-Pafiti, A. et al. Effect of tamoxifen on postmenopausal endometrium. Eur J Gynaecol Oncol. 2013; 34: 325– 328.
3- Dijkhuizen FP, Brölann HA, Potters AE, Bongers MY, Heintz AP. The accuracy of transvaginal ultrasonography in the diagnosis of endometrial abnormalities. Obstet Gynecol 1996;87:345-9.
4- Kurman RJ, Ronnett BM, Hedrick Ellenson L, Editors. Blaustein’s pathology of the female genital tract. 6th ed. New York:Springer; 2011.
5- B.J. Procope. Etiology of postmenopausal bleeding. Acta Obstet Gynecol Scand, 50 (1971), pp. 311-316.
6-Oronzo Ceci, M.D., Stefano Bettocchi, M.D., Fiorino Marello, M.D., et al. Hysteroscopic evaluation of the endometrium in postmenopausal women taking
tamoxifen. JAmAssocGynecolLaparosc7(2):185-189, 2000.
7- Dina Gamal Eldeen Elkholi , Halah Mohamed Nagy. Unexplained postmenopausal uterine bleeding from atrophic endometrium: Histopathological and hormonal studies. Middle East Fertility Society Journal (2015) 20, 262–270.
-完-


 妇产科在线APP下载
妇产科在线APP下载













