女性生殖器官在形成、分化过程中,由于某些内源性因素(染色体异常等)或外源性因素(使用性激素类药物)的影响,原始性腺的分化、发育、内生殖器始基的融合、管道腔化和发育以及外生殖器的衍变可发生改变,导致女性内外各种生殖道发育畸形。一篇汇总多篇诊断方法学的系统评价认为,先天性女性生殖道畸形总的人群发病率约为7%。而部分女性生殖道畸形患者可终生无临床症状而未行诊治,因此,其真实的发病率推论应更高些。女性生殖道畸形患者临床表现多样,因部分畸形并不常见,临床上极易误诊误治,不必要的开腹和器官切除是在女性生殖道畸形患者处理中特别值得提出警示的问题。不同类型的生殖道畸形患者治疗方案各异,因此,跟进前沿发展,及时更新知识,了解女性生殖道发育畸形的最新分类分型,进而正确诊断和恰当处理,对临床妇产科医生减少医疗纠纷,提高临床处理决策水平有着重要的实际意义。
1 女性生殖道胚胎发育学及其畸形新分类分型
女性生殖道胚胎发育学的研究已经清晰明了:人胚第6周时,两性胚胎都有两套生殖管道即中肾管和副中肾管发育,其中副中肾管也称苗勒管(Müller管)。女胎的生殖腺分化为卵巢,因无雄激素与抗副中肾管激素的作用,中肾管退化,副中肾管则自然发育成女性生殖管道。整个发育过程涉及3个主要阶段:(1)初始器官形成:双侧副中肾管的发育。(2)融合:双侧副中肾管下段在中线处合并形成子宫、宫颈及阴道的上2/3段。上段保持分离,发育为双侧输卵管。(3)中隔吸收:双侧副中肾管下段融合以后,管腔内遗留一中隔,在人胚胎第9周时开始吸收,最后完全吸收形成子宫、宫颈及阴道上段。以上任一阶段发育停止或发育不全均可导致各种女性生殖道发育畸形。
女性生殖道畸形有许多分类,但目前世界范围内广泛接受的是美国生育协会(AFS)1988年制定的生殖道畸形分类系统。该分类系统由 Buttram等于1979年首先提出,先后分别于1983年和1988年经美国生育协会(AFS)加以修订。该分类系统根据胚胎学发育的理论基础,完善了子宫、阴道发育异常的分类,现普遍应用于临床,具体分型如下:(1)副中肾管发育不良:包括子宫、阴道未发育,该类畸形患者无生育潜能。(2)泌尿生殖窦发育不良:泌尿生殖窦未参与形成阴道下端,主要表现为不同程度的阴道闭锁。(3)副中肾管融合异常:又可进一步分为副中肾管垂直融合异常、侧面融合异常和垂直-侧面融合异常,患者主要表现为阴道的各种隔。
AFS根据苗勒管发育异常的发生阶段又进一步将子宫发育异常分成7种不同的类型 :Ⅰ:不同程度的子宫发育不全或缺失。Ⅱ:单角子宫、残角子宫(一侧中肾旁管发育不全或者缺失)。Ⅲ:双子宫(中肾旁管未融合,各自发育成子宫和阴道。Ⅳ:双角子宫(宫角在宫底水平融合不全)。Ⅴ:纵隔子宫(子宫阴道纵隔未吸收或吸收不全)。Ⅵ:弓形子宫(宫底有一轻微凹陷:源于近乎完全吸收的子宫阴道纵隔)。Ⅶ:DES(diethystilbestrol,己烯雌酚)相关异常(胎儿期在宫内受乙烯雌酚暴露可引起子宫肌层形成收缩带样发育异常,宫腔呈T形改变)。见图1。 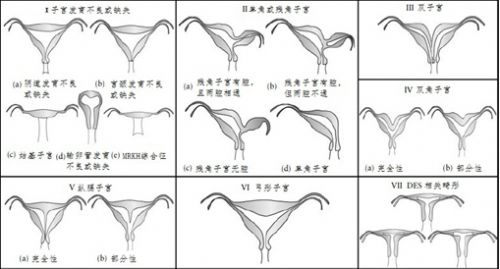
图1 美国生育协会提出的子宫畸形分型图(1988年)
以上分型系统清晰易懂,容易为临床医生接受,在临床得到了广泛的应用。但因该分型系统较为简单,许多生殖道畸形(如合并泌尿系畸形者或其他复杂生殖道畸形)均不能按照此分型系统进行分型。此后,有多篇文献对生殖道畸形提出各种新分型的建议,但均无全面、简洁且适于临床应用者。2011年,Acién等对既往生殖道畸形分型相关的64篇文献以及各类生殖道畸形临床方面的文章300余篇进行总结分析,将女性泌尿生殖道畸形按照其胚胎发育学机制进行病因学分型,并将不同病因学分型所对应的病理学大体外观与之结合,提出了新的女性生殖道发育畸形的分型系统。
1.1 一侧泌尿生殖系统不发育或发育不全型 具体包括:(1)合并对侧副中肾管不发育型(合并对侧肾脏缺如的先天性无子宫)。(2)对侧副中肾管发育正常型(合并对侧肾脏缺如的单角子宫)。
1.2 双子宫、双阴道,一侧阴道闭锁合并闭锁侧肾脏缺如 国内称为“阴道斜隔综合征”。
1.3 子宫发育畸形或子宫阴道合并畸形(单侧或双侧型)。具体包括:(1)苗勒管发育异常型:①双侧苗勒管均不发育型(双肾正常),即无子宫,阴道正常;②单侧苗勒管不发育或发育不全型,即单角子宫或不同类型的残角子宫;③双侧苗勒管均发育完全未融合型,即双子宫、双宫颈、双阴道型; ④双侧苗勒管均发育融合不全型,即不同程度的双角子宫,可合并双宫颈、双阴道; ⑤双侧苗勒管均发育融合不全型,完全或不完全的子宫纵隔,可合并阴道纵隔;⑥双侧苗勒管均发育融合不全型,弓形子宫;⑦DES相关的宫腔畸形(T型子宫)。(2)苗勒结节(窦结节)发育异常型:①完全型阴道闭锁,包括合并宫颈闭锁或无宫颈的阴道闭锁;②部分型阴道闭锁,即完全或不全性阴道横隔;(3)双侧苗勒管、双侧窦结节发育异常型,即先天性完全型无子宫无阴道综合征(Mayer-Rokitansky-Küster-Hauser Syndrome, MRKH 综合征);
1.4 卵巢隐带发育异常型 如子宫体一侧包块(包块有腔,位于阔韧带内),而子宫、双肾发育均正常;
1.5 泌尿生殖窦畸形 包括先天性处女膜闭锁、泌尿生殖道窦道、膀胱阴道瘘等。
1.6 其他罕见的复杂畸形 如合并阴道闭锁,一侧苗勒管不发育、对侧苗勒管发育正常以及对侧肾脏缺失的畸形等复杂畸形。
Acién的分类系统已系统、全面地概括了各种临床可见的生殖道畸形,但因该分型系统发表时间尚短,尚未被国际同行广泛接受,有未将一些少见或合并其他系统畸形的生殖道畸形包括在内的局限性。AFS分型系统因在子宫发育畸形分型方面的清晰简洁性,目前仍然是国际上采用最多的分型方法,希望同道们熟悉和掌握该分型,并在临床上学以致用。遇到复杂的或合并有其他系统畸形的生殖道发育畸形时,应根据其各系统发育的异常进行描述而不是牵强的将他们归类于与之表现最相近的类型,诊断上应强调复杂病例的个体化。
2 女性生殖道畸形现代诊治策略
女性生殖道畸形种类多样,部分患者可无临床症状,而有临床症状者因其畸形类型不同,临床表现亦不相同。以下为不同类型生殖道畸形患者的常见临床表现: (1)副中肾管不发育造成的原发性闭经。(2)生殖道阻塞性畸形患者可表现为周期性下腹部疼痛,无阴道出血;同时生殖道阻塞性畸形患者可因经血逆流而造成盆腔子宫内膜异位症或盆腔包块。(3)生殖道不完全阻塞性畸形患者可表现阴道出血量较少、出血时间延长或经期后阴道持续血性分泌物。(4)子宫畸形可造成患者反复的自然流产或产科并发症。(5)盆腔外系统(泌尿系、骨骼系统或听力系统)的异常也可提示生殖道畸形的可能。
值得一提的是,因女性生殖系统与泌尿系统在胚胎起源上均起源于胚胎中胚层的间介中胚层成分,故泌尿系统的发育异常常合并生殖系统的发育异常。有文献表明,约10%泌尿系统发育异常患者的伴有生殖系统发育异常。因此,妇产科医生在诊治女性生殖道畸形患者的同时一定要考虑是否伴有泌尿系统的异常。
影像学检查是明确女性生殖道畸形诊断最好的辅助检查方法。其中,经腹经阴道超声检查是最常用的诊断方法。复杂病例的会阴超声检查和经肛门超声检查也不失为针对性的无创检查方法。磁共振显像(MRI)在软组织检查中有其特别的优势,缺点为费用较高,对复杂、超声诊断不明确的病例,MRI为更为准确的影像学诊断方法。必要时还可以辅助内镜、子宫碘油造影检查等措施对女性生殖道畸形患者进行进一步检查。
女性生殖道畸形患者的治疗原则依其畸形类型及患者的意愿而定。对因副中肾管发育不良所致的以子宫、阴道未发育为特征的MRKH综合征患者的治疗方法包括非手术治疗和各种方式的手术治疗(造穴及不同材质的铺垫)。其中,非手术治疗法(顶压法阴道成形术)因其微创、安全、经济、成功率可达90%以上[7],目前已被包括美国妇产科协会(ACOG, American Congress of Obstetricians and Gynecologists )在内的世界重要医疗体系推荐为MRKH综合征患者的一线治疗方式。
以青春期后生殖道阻塞引起临床表型的生殖道畸形类型较多,具体包括泌尿生殖窦发育不良引起的处女膜闭锁或阴道下段闭锁、副中肾管与泌尿生殖窦融合异常引起的不同程度的阴道横隔、副中肾管侧面融合异常所致的梗阻型阴道斜隔、副中肾管发育异常引起的宫颈闭锁等。对于阻塞性生殖道畸形患者,应尽早手术解除生殖道梗阻。
子宫发育异常的种类最多,临床表现也不尽相同,其治疗方式也因畸形种类的不同而不同。以下几种处理已达成共识:对于有功能性内膜的残角子宫须作残角子宫切除,同时切除同侧输卵管;有不孕或反复流产史的子宫纵隔、鞍状子宫或双角子宫患者可行子宫纵隔切除或子宫融合等矫正畸形手术;对于宫颈发育不良或闭锁的患者目前保留生育功能的手术方法主要为子宫阴道再通术。此外,随着近年来新型材料的发展,覆有移植上皮的支架可用于防止术后新造的宫颈管腔粘连再狭窄,这种新型材料的使用可大大提高此类患者保留生育功能手术的可行性和有效性。
(参考文献:略)
 妇产科在线APP下载
妇产科在线APP下载










 京公网安备 11010202008857号
京公网安备 11010202008857号