子宫切除术是美国最常见的外科手术之一,2012年全美有311820例非产科指征切除子宫的病例,据估计1/8的女性在自然绝经前已切除卵巢。尽管有些卵巢切除的原因在于卵巢病变或患癌高风险,但绝大多数卵巢切除术属于低风险且卵巢正常者。尽管对于卵巢癌高风险的女性(如BRCA1/2和Lynch突变),预防性卵巢切除术有明显的生存获益,但对于低风险者,需要权衡患癌风险与卵巢切除带来的相关并发症。
妇科外科协会(SGS)系统评价小组对此进行了系统的回顾,比较了良性子宫切除并BSO和保留一侧或双侧卵巢的利弊,既往对于绝经后未切除子宫的女性曾有过类似的研究。本研究主要是针对所有年龄段、低卵巢癌风险的女性制定循证指南,用以平衡利弊,结局较前更加全面,也包括:更年期症状、疼痛结局以及盆底疾病。
资料来源 SGS评价小组进行了系统性研究,确保公正评价良性子宫切除术并BSO和保留卵巢的结局。检索自2015年1月30日始MEDLINE数据库,Clinical Trials.gov网站和Cochrane试验中心注册表,搜索子宫切除术、附件保留或切除的多个词汇,限于比较性研究(附录1,可用在线http://links.lww.com/AOG/A843)。
研究筛选 研究对象为良性子宫切除术的女性(如:异常子宫出血,子宫内膜异位症,盆腔疼痛,盆腔器官脱垂,子宫肌瘤等),研究组为:子宫切除术并BSO(任何途径),对照组为子宫切除术及任一形式的卵巢保留的手术(如单侧输卵管卵巢切除术,不切输卵管卵巢或单纯输卵管切除),还比较了子宫切除术+单侧输卵管卵巢切除术与单独子宫切除术的研究,排除了妇科癌症及患癌风险高的患者,结局包括:附件肿块或妇科癌症的再次手术,非妇科癌症,心血管及骨骼健康状况,神经和精神疾病,更年期症状,盆腔痛,盆底疾病和性功能等。纳入所有随访1年以上的前瞻性和回顾性研究,不计设计类型或样本量大小,13项研究使用激素替代治疗(HT),其中11项研究报告了研究结果。
11位作者参与了研究筛选过程,由2位作者独立筛选标题、摘要和全文,第三方解决分歧,使用Abstrackr进行操作(http://abstrackr.cebm.brown.edu)15,数据提取由11位作者独立完成,内容包括:研究和参与者特征,干预细节,结果的定义和具体研究结果,数据均录入系统评价数据库(开放性、可查询的系统评价档案库,可在http://srdr.ahrq.gov网站下载),小组成员事先均接受培训,研究团队由经验丰富的老成员和新成员组成,每年有两次面对面交流的机会,并多次召开电话会议,与方法学专家(E.M.B.)共同完成。使用卫生保健研究和质量管理局的标准评估研究的质量,基于报告的偏倚和完整性,将研究分为良好(A),中等(B)或差(C),按照证据质量和推荐强度分级体系(GRADE)17分为高(A),中(B),低(C)和非常低(D)四个等级。
根据支持性证据的质量和净收益,制定了针对干预措施的临床实践指南,每项条款均标注推荐强度水平,该评价和指南于2014年3月提交妇科外科协会(SGS)年度会议,随后由妇科外科医生协会执行委员会进行审查,并在协会网站上公示,之后4周广泛征求意见。虽然部分条款得到认可,但指南并未得到妇科外科医师协会管理机构的正式批准,本文仅代表作者的意见和观点,与医师协会无关。
结果
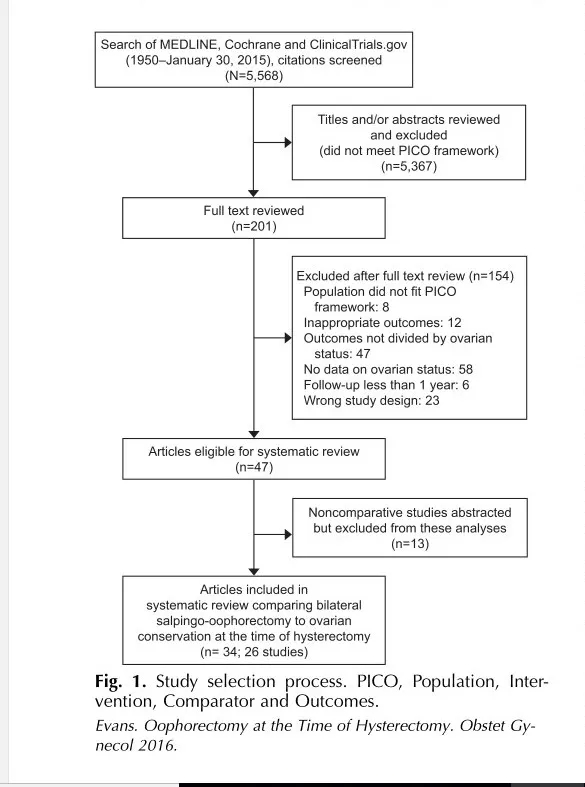
文献检索确定了5,568篇引文,26项研究符合标准(共34篇)(见图),6项研究比较了子宫切除术并BSO与单纯子宫切除术的结局,8项研究比较了子宫切除术+BSO和子宫切除术伴或不伴单侧输卵管卵巢切除术,5项比较了子宫切除术+单侧卵巢输卵管切除术和单纯子宫切除术,另外7项采用两两比较,包括子宫切除术+BSO,子宫切除术+单侧输卵管卵巢切除术以及单纯子宫切除术。
6项研究(n = 40,378)和3项关于卵巢癌发病率的研究(n = 82,404)评估了再手术率,发现与BSO女性相比,保留卵巢者再手术率高(达31%),卵巢癌患病率(0.14-0.7%)明显高于BSO患者(0.02-0.04%)。
关于子宫切除术后附件良性肿块的风险,2项低质量的研究结论也不一致。本研究包含82例因附件包块再次手术的患者,其中37例已经切除输卵管,45例保留了输卵管,再次手术发现输卵管积水者占3.5%,另外,有人观察到最初输卵管切除术者卵巢囊性变发生更早(50 vs 84个月,P=0.031),其原因可能与卵巢血供中断使卵巢功能受损有关。
3项研究(n = 580,970)比较了单纯子宫切除术和子宫切除术联合BSO女性乳腺癌和结直肠癌患病风险(中-高质量证据)。1项研究包括30,117名30-55岁女性,发现子宫切除术联合BSO可降低乳腺癌和总体癌症的发病率,但不会降低癌症死亡率23,24,术后激素替代治疗对结局没有影响24,而Gaudet和Jacoby研究认为组间没有不同20,21;3项研究(绝经后女性)认为结直肠癌发病率组间无差异。
6项研究对比了组间心血管结局,包括心血管病死亡率,冠心病,中风和心血管疾病危险因素等(中-高质量证据),排除了Howard等未切除子宫的研究数据,发现心血管疾病的死亡率BSO组明显高于卵巢保留者(OR=1.41,95%CI 1.09-1.83);根据年龄及雌激素替代进行分层分析,发现仅45岁以下未行HT治疗者组间才有差异(HR=1.84,95%CI 1.27-2.68);另一项研究(n = 530,117)证实了上述结论,发现卵巢切除者(HR 1.17,1.02-1.35),尤其是年龄不足45岁者,冠心病风险更高(HR=1.26,95%CI1.04-1.54)。
1项研究(n517,126)认为:与卵巢切除相比,心肌梗死的发生与子宫切除关系更密切,无论是否保留卵巢,子宫切除术者心肌梗死发生的风险增加(RR=3.8 95%CI 1.9-7.8),而BSO患者RR=1.4 95%CI1.0-2.0),保留子宫及一侧卵巢者心肌梗死风险较低(RR= 0.5,95%CI 0.3-1.0)。在3项研究发现单纯子宫切除术、保留一侧卵巢及联合BSO女性卒中发生率没有差异(n = 5930)。
3项高质量研究对全因死亡率进行了评估。Rocca发现45岁以下BSO女性全因死亡风险增加(HR=1.67,95%CI 1.16- 2.40);Parker经过24年随访研究发现BSO组死亡风险增加(HR=1.12,95%CI 1.03-1.21),2013年更新数据发现风险增加仅限于年龄小于50岁、未使用HT治疗者(HR 1.41,95%CI 1.04-1.92)。与此相反,Jacoby(n=25,448)认为不论年龄,不论是否切除卵巢,全因死亡率均没有差异。
1项研究对比了50-79岁子宫切除联合BSO和至少保留一侧卵巢的女性髋骨骨折发生的风险(中等质量证据),认为组间无显著性差异。2项研究比较了上述两组患者术后的生活质量(采用布鲁克综合健康指数和医学结局研究SF-36标准评价)(n=579),结果无显著性差异(低质量证据)。
2项研究中比较了海尔茨默患病率(n =178,165),1项研究目标是帕金森病(n = 52,327),均为高质量证据,认为子宫切除术应保留卵巢,尤其是年龄不足50岁者,另有人指出HT能够降低海尔茨默病的风险。
3项研究(n = 52,127)比较了术后抑郁的患病率,1项研究比较了焦虑症的发生(n=593)。联合BSO者抑郁症和焦虑症的患病率分别为36-50%和22%,而保留双侧卵巢者两者的患病率较低(分别为18-27%和15%),但组间抑郁或焦虑的严重程度没有差异(低-中等质量证据)。
5项研究评估与更年期相关症状,3项研究使用了各种调查问卷(n = 51,952),发现保留卵巢者烦躁等症状(包括潮热和阴道干涩)较少发生;1项研究(n=406)将“绝经早期”定义为FSH超过40mIU/ml,发现保留双侧卵巢者“绝经早期”发生率较低(中等质量证据)。
3项研究(n=635)评估了慢性盆腔痛患者术后疼痛的改善情况,结论不统一。1项研究倾向于BSO可以更好地缓解疼痛(中-高质量证据),2项研究认为组间无显著性差异。总体来讲,保留卵巢的女性慢性盆腔痛的发生率为20-34%,保留一侧卵巢者为5.3-21%,BSO患者为13-33%。
5项研究评估了术后盆腔器官脱垂或压力性尿失禁发生的风险(低-中等质量证据),Cooper的研究术后中位随访11.6年,认为保留卵巢的女性更容易接受盆底修复手术(HR =1.31,95%CI 1.11-1.55)。 Farquhar研究了卵巢保留或切除术后尿道刺激症状(n=314),发现术后3年以上尿频症状可明显改善,卵巢保留者夜尿症状改善。 Carlson研究认为BSO对“排尿”没有影响(n=418)。
性功能相关内容包括:性欲,唤起,满意度以及性生活结局。Rhodes andMcPherson肯定了卵巢保护的作用(中等质量证据),而Teplin的研究(n=161)表明组间没有差异,McPherson研究认为BSO增加了性欲丧失、性唤起困难的发生 (OR=1.8, 95% CI 1.52–2.19) 。Rhodes 提供了3项研究,显示BSO影响性高潮(OR=2.68,95%CI1.10-6.53)(中等质量证据),但阴道干燥和性满意度组间无差异(中等质量证据),对于性活动频率、性交困难和性欲方面,BSO影响不大(n =1,277)(中等质量证据)。
讨论
子宫切除术是最见的妇科手术之一,女性不仅需要了解子宫切除术的风险和好处,还应该知晓BSO切除的利弊。大量公开的数据及美国妇产科学院等专业组织一致认为子宫切除术将卵巢癌发病风险降低34%,子宫切除术保留卵巢者患卵巢癌的风险较低。子宫切除术联合BSO从1999年的55%下降到2011年的35%,但患者的年龄,绝经状态和癌症家族史等多种因素也影响BSO的选择。系统回顾数据显示尽管联合BSO降低了再次手术和卵巢癌的风险,但BSO可使45或50岁以下女性的死亡率、心血管风险和痴呆的风险增加。
根据以上证据,系统评价小组为良性子宫切除联合BSO的适应征制定了指南,分为两部分:建议的强度和证据的质量,该指南仅适用于乳腺癌和卵巢癌低风险的女性。由于数据有限,无法就卵巢切除术对于乳腺癌,结直肠癌,骨折风险和整体生活质量的利弊进行评价,也没有充分的证据评估子宫切除术同时行机会性输卵管切除的利弊。近期美国妇产科学会和妇科肿瘤学会在内的几个专业组织已经明确:机会性输卵管切除术(子宫切除术或输卵管绝育时的输卵管切除术)是降低卵巢癌风险的适当、可行的策略,期待在这方面的深入研究。
本研究的优势在于基于团队进行的文献检索、证据审查和制定指南的标准化流程。研究的局限性在于多组对象进行比较、结局评估的不统一(如何以及何时评估结果)和研究对象的不均衡(所有女性与绝经前后女性比较),尽管许多研究评估了术后使用HT的结局,但结果表明术后使用HT不足以解决卵巢切除后的诸多问题。
对卵巢癌的恐惧使众多女性要求子宫切除的同时切除输卵管和卵巢,但这并不是患者和医生唯一的选择。鉴于一些研究结果不一致以及各研究结果评价指标不一致,尚需标准化的结局指标和验证方法。总之,我们主张临床医生在术前讨论中使用本研究提供的数据权衡卵巢的去留,以帮助患者做出明智的决定。
Evans EC, etal. Salpingo-oophorectomy atthe Time of Benign Hysterectomy: A Systematic Review. Obstet Gynecol. 2016 ;128(3):476-85.
 妇产科在线APP下载
妇产科在线APP下载










 京公网安备 11010202008857号
京公网安备 11010202008857号