在大家心目中,妊娠期用药对胎儿是比较危险的,即使得了妊娠期糖尿病能不用药就不用药,主张饮食和运动管理。但其实对于部分“糖妈”:
血糖总不能达到满意的值,
子痫前期、巨大儿、剖宫产,
及相关并发症的风险大大增加!
此时,
药物治疗是一个重要的选择!

【什么时候开始药物治疗?】
当“糖妈”们经过自我管理,血糖却处于以下任意阈值时,则建议开始药物治疗了:

【药物治疗首选胰岛素】
我们都知道,胰岛素是人体内唯一降低血糖的激素,而在妊娠期,妈妈身体的一些变化,会产生胰岛素抵抗。
为了给宝宝提供充足营养,胎盘会分泌生长激素、促肾上腺皮质激素释放激素、胎盘催乳素和黄体酮等。这些激素都是抵抗胰岛素的物质,当妈妈的胰腺功能不足以克服这种抵抗时,就会发生妊娠期糖尿病。
而妊娠期糖尿病药物治疗,我们首推的就是注射人胰岛素来控制血糖。
使用低抗原性胰岛素制剂可最大程度地减少胰岛素抗体穿过胎盘,尽可能降低对胎儿的影响,人胰岛素是目前市面上免疫原性最小的胰岛素制剂。至于二甲双胍、格列本脲等常见口服降糖药的安全性一直有较大争议。
【使用胰岛素有这些讲究】
为了保障宝宝安全,“糖妈”们在使用胰岛素时也有讲究。
Q1: 胰岛素那么多,怎么选?
根据胰岛素起效的时间可分为速效胰岛素、短效胰岛素、中、长效胰岛素等,其中速效胰岛素更适合孕妇使用,根据个体情况,也可能需要增加中效、长效胰岛素。
【速效胰岛素】
3种速效胰岛素类似物(赖脯胰岛素、门冬胰岛素和谷赖胰岛素)的免疫原性与普通人胰岛素相当,研究表明赖脯胰岛素和门冬胰岛素,其安全性较高,很少穿过胎盘,也无致畸的证据。而且这2种胰岛素类似物均能改善餐后血糖波动,出现迟发性餐后低血糖的风险也更低,推荐妊娠糖尿病的妈妈使用。
Q2: 个体不一样,怎样调整用药?
对于“糖妈”们来说,常规是在采取营养治疗后血糖仍高于目标值时启动胰岛素治疗。早、中、晚餐需要注射3次胰岛素。有时为了维持午餐后血糖正常,还需要追加1剂速效胰岛素。而怀有双胞胎的“糖妈”,整个妊娠期可能需要大约2倍的胰岛素剂量。
通常情况下,不管体重如何,胰岛素的剂量都是根据“糖妈”的血糖水平来调整的:
如果以餐后血糖升高为主,起始用10-20U中效胰岛素加6-10U速效胰岛素,早上在早餐前用药,具体剂量视血糖升高程度而定。
如果在妊娠期稍早的阶段(晚期妊娠筛查之前),通常建议采用略低的剂量,因为早期和中期妊娠的胰岛素抵抗尚未达到最重的程度。
如果晚餐后血糖升高,应在晚餐前另外注射速效胰岛素。
如果空腹血糖升高,最好在睡前使用中效胰岛素,但视个人情况也可在晚餐前给药。
需要特别强调的是,任何胰岛素方案都需要根据具体的空腹或餐后血糖值不断调整剂量。
Q3: 频繁监测血糖,到底是监测几次?
“糖妈”需要频繁自我监测血糖水平来调整胰岛素剂量,每日需要测4-6次血糖:
早上空腹、三餐后1或2小时各一次
有时还要加测午餐前和晚餐前
最终应实现的目标为:
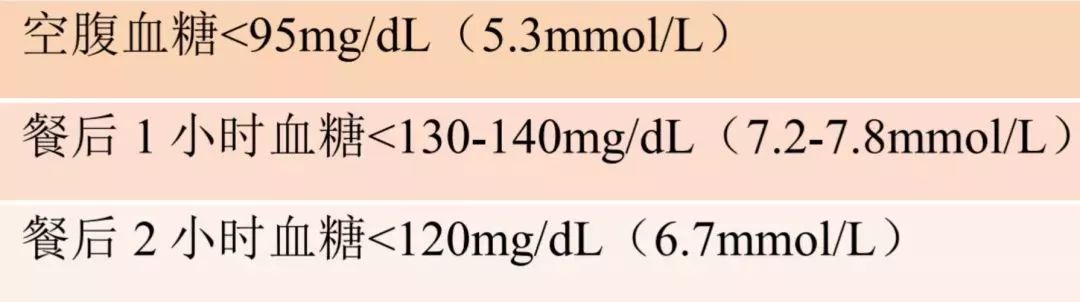
【“糖妈”顺利产子就万事大吉了吗?】
那么得了妊娠糖尿病通过合理治疗,顺利生下宝宝之后,是不是万事大吉了呢?
NO!!
“糖妈”们也要重视产后复查,一般建议产后4-12周复查,之后每3年至少进行一次筛查,同时也要注重生活方式的改变与调整,比如实现健康体重,适当锻炼,可以降低糖尿病及相关共病如心血管疾病的发病。
参考文献:
1.郎景和.临床指南荟萃.2015版.北京:人民卫生出版社,2015:116-137.
2. American Diabetes Association.Management of Diabetes in Pregnancy: Standards of Medical Care in Diabetes-2018. Diabetes Care, 2018, 41:S137 HYPERLINK "https://211.147.88.113/contents/zh-Hans/gestational-diabetes-mellitus-glycemic-control-and-maternal-prognosis/abstract/8"-S143 HYPERLINK "https://211.147.88.113/contents/zh-Hans/gestational-diabetes-mellitus-glycemic-control-and-maternal-prognosis/abstract/8".
 妇产科在线APP下载
妇产科在线APP下载










 京公网安备 11010202008857号
京公网安备 11010202008857号